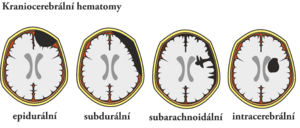
Kraniocerebrální traumata
Úrazy lebky a mozku mohou mít za následek smrt či těžké trvalé poškození jedince. Vyskytují se samostatně nebo jsou součástí polytraumat. Nejčastější jsou úrazy dopravní, průmyslové a sportovní.[1]
Mechanismy kraniocerebrálních traumat
Při úrazech hlavy se uplatňují dva základní fyzikální mechanismy:
- Translační úraz hlavy vzniká nárazem hlavy na nějaké těleso. Dojde ke vzájemnému předání kinetické energie.
- Akcelerační úraz hlavy vzniká bez přímého nárazu hlavy na jiné těleso. Rozlišujeme lineární a rotační akcelerační úrazy.[2]
Klasifikace kraniocerebrálních traumat
- Primární kraniocerebrální traumata
Vznikají bezprostředně v souvislosti s traumatem.
- Fraktury lebky;
- poranění mozku:
- Sekundární kraniocerebrální traumata
Vznikají s časovým odstupem od traumatu (jako opožděný následek). Lze je terapeuticky ovlivnit.
- Nitrolebeční hematomy:
- mozkový edém;
- poranění přívodných a mozkových tepen;
- nitrolebeční infekce;
- likvorea;
- další posttraumatické komplikace.
Klasifikace dle klinické závažnosti a délky bezvědomí: lehká, střední a těžká poranění.[2]
Trauma mozku děleni - YouTube video
Primární kraniocerebrální traumata
Fraktury lebky
Zavřené × otevřené.
Penetrující × nepenetrující.
Dle linie lomu:
- lineární (pukliny, fisury);
- tříštivé (kominutivní) s impresí či elevací okrajů;
- vpáčené (impresivní).
Mozek je nejvíce poškozen v místě úrazu lebky (coup) a na místě protilehlém nárazu (contre coup).[2]
Diagnostika: rtg lebky.
Poranění mozku
Primární × sekundární.
Fokální × difúzní.
Otřes mozku (komoce)
Otřes mozku (commotio cerebri, concussion) je náhlá krátkodobá reversibilní úrazová porucha činnosti CNS. Nemá žádné trvalé následky. Objektivní neurologický nález je bez ložiskových změn.
Etiologie: dysfunkce ascendentní retikulární formace.
Klinický obraz:
- ztráta vědomí na 5 minut a méně[2], max. 30 minut;[1]
- pretraumatická amnézie (retrográdní);
- posttraumatická amnézie (anterográdní) trvá méně než 1 hodinu.[2]
Po probrání z bezvědomí:
- nauzea, zvracení, difúzní bolesti hlavy;
- závratě, nejistota v prostoru při prudkých pohybech, pohledu vzhůru, při chůzi po schodech;
- ortostatická tachykardie a hypotenze;
- poruchy koncentrace, paměti, pocení, palpitace, poruchy spánku.
U 50 % postižených tyto příznaky perzistují jako tzv. postkomoční syndrom, někdy se rozvinou i několik dní po propuštění z nemocnice. Tento stav může trvat i řadu měsíců.[1]
Diagnóza: anamnéza + normální neurologický nález.
Pomocná vyšetření: rtg lebky a krční páteře.
Léčba: hospitalizace na chirurgickém oddělení, klid na lůžku, observace 3–5 dní – sledování stavu vědomí (á 2 hod.), hybnosti a zornic, symptomatická terapie, pracovní neschopnost 7–14 dní,[2] ev. až 3 týdny.[1]
Prognóza: dobrá, odezní bez trvalých následků.[2]
Zhmoždění mozku (kontuze)
Zhmoždění mozku (contusio cerebri, contusion) je morfologické poškození mozkové tkáně často spojené s krvácením.
Etiologie: translační či akcelerační mechanismus poranění.
Klinický obraz:
- velmi variabilní;
- příznaky často způsobeny perifokálním edémem;
- ztráta vědomí na minuty až hodiny;
- několikadenní či několikatýdenní zmatenost;
- často kardiální dysrytmie.
Diagnóza: anamnéza (úraz hlavy, bezvědomí, zmatenost) + ložiskový neurologický nález.
Pomocná vyšetření: CT (nutno zopakovat s odstupem 24–48 h), rtg lebky a krční páteře, vyšetření očního pozadí, EEG do 3 měsíců po úrazu k posouzení ložiskových změn.
Léčba: hospitalizace na chirurgickém oddělení ev. na JIP, klid na lůžku, antiedematózní léčba (mannitol), nootropika, vitamin C, E, B-komplex, ev. rehabilitace.
Prognóza: dobrá, řadu měsíců však perzistuje kognitivní a psychosociální postižení.[2]
Roztržení mozku (lacerace)
Roztržení mozku (dilaceratio cerebri) je těžké morfologické poškození mozkové tkáně.
Etiologie: translační či akcelerační mechanismus poranění, často spojené s kontuzemi a hematomy.
Klinický obraz:
- ztráta vědomí trvající dny, týdny i měsíce;
- dále jako u kontuze, ale výraznější.
Diagnóza: anamnéza (úraz hlavy, bezvědomí) + neurologický nález.
Pomocná vyšetření: CT (nutno zopakovat s odstupem 24–48 h), rtg lebky a krční páteře, vyšetření očního pozadí, EEG do 3 měsíců po úrazu k posouzení ložiskových změn.
Léčba: hospitalizace na chirurgickém oddělení ev. na JIP, klid na lůžku, antiedematózní léčba (mannitol), nootropika, vitamin C, E, B-komplex, ev. rehabilitace.
Prognóza: špatná, v případě přežití bývá perzistence různého stupně fyzického a psychického deficitu.[2]
Difúzní axonální poranění
Difúzní axonální poranění je traumatické postižení axonů. Šedá a bílá hmota mají rozdílnou specifickou hmotnost, a proto dochází při úrazu k jejich vzájemnému střižnému pohybu. Axony (bílé hmoty) se natáhnou, poškodí a poté degenerují.
Etiologie: akcelerační mechanismus poranění.
Klinický obraz:
- porucha vědomí s ložiskovými příznaky;
- může být dekortikační rigidita jako odraz postižení axonů motorických drah v úrovni capsula interna;
- může být decerebrační rigidita jako důsledek postižení mozkového kmene.
Diagnóza: anamnéza (úraz hlavy, bezvědomí) + negativní CT vyšetření.
Pomocná vyšetření: MRI – drobné ložiskové změny zejména v oblasti corpus callosum, v subkortikální bílé hmotě, bazálních gangliích, thalamu a pontu.[1]
Léčba: hospitalizace, zajištění vnitřního prostředí, nootropika (piracetam, cca 12 g denně).
Prognóza: špatná, není možná úprava ad integrum, bývá perzistence různého stupně fyzického a psychického deficitu.[2]
Sekundární kraniocerebrální traumata
Nitrolebeční hematomy
Epidurální hematom
Epidurální hematom je krevní kolekce mezi dura mater a kalvou. V supratentoriálním prostoru vzniká nejčastěji na podkladě arteriálního krvácení, a to nejčastěji krvácením z arteria meningea media. V infratentoriální oblasti bývají zdrojem krvácení venózní siny.[2] Ve věku nad 60 let se vyskytuje spíše vzácně, protože dura mater lpí pevně ke kosti.[1]
Klinický obraz:
- malý – asymptomatický;
- ložiskové příznaky progresivního charakteru;
- porucha vědomí;
- anizokorie – důsledek komprese nervus oculomotorius jako iniciální příznak temporální herniace (v 85 % je mydriáza na straně hematomu);
- hemiparéza (na opačné straně než hematom);
- kraniokaudální deteriorace;
- u třetiny pacientů je tzv. lucidní interval – po úrazu je nejprve vědomí zachováno, až po té se začnou projevovat příznaky.
Diagnóza: CT – bikonvexní hyperdenzní útvar u kalvy, často u místa fraktury lebky.
Léčba: neurochirurgické odstranění hematomu a podvaz arterie, venózní krvácení lze léčit konzervativně za monitorace CT. [2]
Subdurální hematom
Subdurální hematom je krevní kolekce mezi dura mater a arachnoideou.
- Akutní – manifestace do 24–48 h po úrazu;
- subakutní – manifestace do 3 týdnů po úrazu;
- chronický – manifestace za týdny až měsíce. [1]
Klinický obraz:
- jako u epidurálního hematomu, ale pozvolnější průběh;
- pokud je přítomen lucidní interval, bývá delší;
- hemiparéza (obvykle na opačné straně než hematom, ale může být i na straně stejné, pokud došlo k posunu mozkového kmene);
- anizokorie – méně často.
Kolikvací krevního hematomu vzniká tzv. chronický subdurální hematom. Má vlastní pouzdro a uvnitř je serózní tekutina. Vzniká nejčastěji krvácením přemosťujících žil (vedou z povrchu mozku do sinus durae matris). Téměř vždy je doprovázen mozkovou kontuzí. Chronický hematom se zvětšuje díky osmotickému mechanismu (pouzdro je semipermeabilní membránou) a díky opakovanému drobnému subdurálnímu krvácení z proliferujících kapilár na membráně hematomu. Klinicky se projevuje až s velkým zpoždění, třeba za 3 měsíce nebo za 3 roky. [2]
Predisponující faktory pro vznik chronického subdurálního krvácení: starší věk, ethylismus, arachnoidální cysty, koagulopatie, antikoagulační léčba, arteriální hypertenze, epilepsie,… [2]
Klinický obraz:
- bolesti hlavy, zvracení, městnání na očním pozadí;
- změny osobnosti a zhoršení intelektu;
- kvantitativní poruchy vědomí s hemiparézou.
Diagnóza: CT.
Léčba: konzervativní (spontánní resorpce hematomu) ev. neurochirurgické ošetření.
Prognóza: dobrá, při včasné léčbě bez následků. [2]
Chronický subdurální hematom
Podstatou chronického subdurálního hematomu (z angl. CSDH – chronic subdural hematoma) je krvácení z přemosťujících žil u pacientů s různě vyjádřenou korovou atrofií (starší pacienti, alkoholici), dále u dětí v kojeneckém věku. Poprvé byl CSDH popsán Rudolfem Virchowem v roce 1857 jako "pachymeningitis haemorrhagica interna" [3], načež Wilfred Totter popsal základy patofyziologie CSDH a tedy i definoval, že hemoragie z přemosťujících žil je jeho základní příčinou a pojmenoval jej jako "subdurální hemoragická cysta" [4].
Je důležité CSDH adekvátně odlišovat od akutního subdurálního hematomu. Akutní SDH se v porovnání s CSDH typicky vyskytuje u mladších osob primárně následkem vážnějších kraniotraumat a je asociován se symptomatickou kompresí mozkového parenchymu, která se charakteristicky projeví do 72 hodin. Naopak tomu v případě CSDH je krvácení klinicky asymptomatické po delší časový interval, řádově po několik týdnů či měsíců, nejčastěji vzniká po nepříliš významných úrazech. Incidence CSDH v populaci se pohybuje kolem 1,72/100 000 obyvatel ročně, v populaci 70–79 let se tato hodnota zvyšuje na 7,35/100 000 ročně, dále tedy potvrzuje fakt vyššího rizika vzniku CSDH u starších osob.
Rizikové faktory
Mezi základní rizikové faktory řadíme cerebrální atrofii, asociovanou s vyšším věkem. Přímo úměrně se stárnutím se prostor mezi kalvou a samotným parenchymem zvyšuje z původních 6 % až na 11 %. To umožňuje mozku pohyb do stran, v případě traumatu tedy může snadněji dojít k poškození přemosťujících žil a tak vzniku CSDH [5]. Samotné trauma ale není jedinou příčinou vzniku CSDH, ohoroženi jsou i pacienti s antikoagulační medikací, alkoholismem či epilepsií (až 10 % pacientů s CSDH jsou alkoholici nebo osoby s historií epileptických záchvatů) [6].
Patofyziologie a symptomatologie
Poškození přemosťujících žil (např. v případě traumatu) vyústí ke krvácení do subdurálního prostoru, přičemž přibližně den po vzniku hematomu se začne vytvářet tenká vrstva fibrinu a fibroblastů, jež samotný hematom obklopí. Fibrin a fibroblasty dále proliferují a migrují, přičemž vytváří jakousi membránu (cca 4 dny po incidentu), která se následně progresivně zvětšuje. Část CSDH se spontánně resorbuje, většina ale roste do objemu a vyúsťuje v klinicky symptomatický CSDH [7], neurologicky se manifestuje bolestmi hlavy, zmateností nebo v pokročilejším stadiu i kontralaterální hemiparézou.
Diagnóza
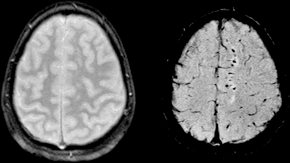
K zobrazení hematomu je využíváno CT, zřetelně zobrazí vzniklý hematom. Typicky se jedná o hypodenzní extracerebrální ložiško, viz obrázek.
Terapie
V případě nerozsáhlých CSDH bez expanzivních tendencí a klinicky dobrému statusu pacienta není nutné hematom evakuovat, konzervativní léčba spočívá v důkladném monitoringu nemocného [8]. V případě progresivního symptomatického ložiska indikujeme k trepanačnímu návrtu, tedy evakuaci kolikvované krve a zavedení dočasné subdurální drenáže z místa návrtu v lokální anestezii. V některých případech se přistupuje ke kraniotomii, zejména u pacientů s rekurentními hematomy, resp. u osob vykazujících reakumulaci krve po trenapačním návrtu, případně přítomnost solidního hematomu. Důležitá je rehydratace pacienta a péče o průchodnost drenáže za přísně sterilních podmínek, přičemž se po 3 dnech provádí kontrolní CT a při uspokojivém nálezu se drén odstraňuje. [9][10]
Subarachnoidální krvácení
Subarachnoidální krvácení je krev mezi arachnoideou a vlastní mozkovou tkání.
Klinický obraz:
- často zastřen dominujícím poraněním;
- meningeální syndrom;
- vazospazmus (prevence: blokátory kalciových kanálů či opakovaná lumbální punkce).
Prognóza: dobrá.
Komplikace: vazospazmy, komunikující hyporesorpční hydrocefalus. [2]
Intracerebrální krvácení
Intracerebrální krvácení způsobuje ložiskové intraparenchymové kolekce krve s expanzívním chováním.
- Akutní traumatické hematomy – vznikají v okamžiku úrazu, patří do primárních mozkových poranění;
- opožděné krvácení – s odstupem 6 hodin až několik týdnů po traumatu.
Klinický obraz:
- v počátku krátké období zmatenosti či ztráta vědomí;
- dále dle lokalizace, velikosti hematomu a rychlosti zvětšování.
Diagnóza: CT.
Léčba: konzervativní (péče o vnitřní prostředí, antiedematózní léčba) nebo neurochirurgické odstranění.
Prognóza: závisí na lokalizaci a rozsahu krvácení, obvykle zůstává ložiskový neurologický deficit. [2]
Mozkový edém
Generalizovaný × ložiskový.
Vazogenní × cytotoxický.
Generalizovaný mozkový edém – vzniká nejčastěji v důsledku hypoxie mozku.
Klinický obraz:
- syndrom nitrolební hypertenze.
Diagnóza: CT – zmenšení likvorového prostoru a setření rozdílu mezi šedou a bílou hmotou.
Ložiskový mozkový edém – vzniká obvykle v okolí ložiska kontuze a intracerebrálních hematomů.
Klinický obraz:
- fokální neurologické příznaky.
Diagnóza: CT – ložisková hypodenze
Léčba: antiedematózní (mannitol, Dexona), ev. kraniotomie a zevní dekomprese.
Poranění přívodných a mozkových tepen
Nejčastěji bývá poraněn cervikální a kavernózní úsek arteria carotis interna, ale jedná se o vzácné případy. Krvácením do stěny cévy vzniká disekující aneurysma, které se projevuje ložiskovými příznaky.[2]
Nitrolebeční infekce
Likvorea
Likvorea je komunikace mezi subarachnoidálním a extrakraniálním prostorem. Vzniká nejčastěji traumatickým mechanismem. Při zlomenině v oblasti přední jámy lební může vzniknout komunikace s dutinou nosní a úniku likvoru nosem – tzv. rinorea. Při frakturách kosti skalní může unikat likvor z ucha – tzv. otorea. Při masivním úniku likvoru vzniká posttraumatická likvorová hypotenze, která se klinicky projevuje téměř stejně jako syndrom nitrolební hypertenze.[2]
Diagnóza:
- identifikace likvoru (biochemicky);
- neuroradiologický průkaz komunikace – izotopová cisternografie či CT cisternografie.
Komplikace: riziko nitrolební infekce.
Další posttraumatické komplikace
- Posttraumatický hydrocefalus – nejčastěji komunikující hyporesorpční hydrocefalus;
- posttraumatická epilepsie;
- posttraumatická encefalopatie;
- posttraumatický parkinsonský syndrom;
- poranění hlavových nervů;
- posttraumatický pneumocefalus (vzduch v likvorovém prostoru);
- mozková turgescence (kongesce či hyperémie mozku) – zvětšení mozkového krevního objemu např. při hypoxii, hyperkapnii a laktátové acidóze. [1]
Odkazy
Související články
- Kraniocerebrální a míšní traumata/PGS
- Akutní epidurální hematom/PGS
- Difúzní axonální postižení/PGS
- Otřes mozku/PGS
- Míšní traumata/PGS/diagnostika
Externí odkazy
Reference
- ↑ Skočit nahoru k: a b c d e f g h AMBLER, Zdeněk. Základy neurologie. 6. vydání. Praha : Galén, 2006. s. 171-181. ISBN 80-7262-433-4.
- ↑ Skočit nahoru k: a b c d e f g h i j k l m n o p q r s NEVŠÍMALOVÁ, Soňa, Evžen RŮŽIČKA a Jiří TICHÝ. Neurologie. 1. vydání. Praha : Galén, 2005. s. 163-170. ISBN 80-7262-160-2.
- ↑ ADHIYAMAN, V. Chronic subdural haematoma in the elderly. Postgraduate Medical Journal. 2002, roč. 916, vol. 78, s. 71-75, ISSN 0032-5473. DOI: 10.1136/pmj.78.916.71.
- ↑ FURLOW, LEONARD T.. CHRONIC SUBDURAL HEMATOMA. Archives of Surgery. 1936, roč. 4, vol. 32, s. 688, ISSN 0004-0010. DOI: 10.1001/archsurg.1936.01180220114007.
- ↑ ELLIS, G L. Subdural hematoma in the elderly. Emerg Med Clin North Am [online]. 1990, vol. 8, no. 2, s. 281-94, dostupné také z <https://www.ncbi.nlm.nih.gov/pubmed/2187683>. ISSN 0733-8627.
- ↑ JONES, S. A prospective study of chronic subdural haematomas in elderly patients. Age and Ageing. 1999, roč. 6, vol. 28, s. 519-521, ISSN 1468-2834. DOI: 10.1093/ageing/28.6.519.
- ↑ MUNRO, DONALD. SURGICAL PATHOLOGY OF SUBDURAL HEMATOMA. Archives of Neurology & Psychiatry. 1936, roč. 1, vol. 35, s. 64, ISSN 0096-6754. DOI: 10.1001/archneurpsyc.1936.02260010074005.
- ↑ NAGANUMA, Hirofumi, Akira FUKAMACHI a Motomasa KAWAKAMI. Spontaneous Resolution of Chronic Subdural Hematomas. Neurosurgery. 1986, roč. 5, vol. 19, s. 794-798, ISSN 0148-396X. DOI: 10.1227/00006123-198611000-00013.
- ↑ SMELY, C., A. MADLINGER a R. SCHEREMET. Chronic subdural haematoma ? a comparison of two different treatment modalities. Acta Neurochirurgica. 1997, roč. 9, vol. 139, s. 818-826, ISSN 0001-6268. DOI: 10.1007/bf01411399.
- ↑ BENDER, M. B. a N. CHRISTOFF. Nonsurgical Treatment of Subdural Hematomas. Archives of Neurology. 1974, roč. 2, vol. 31, s. 73-79, ISSN 0003-9942. DOI: 10.1001/archneur.1974.00490380021001.