Poruchy srdečního rytmu
Poruchy srdečního rytmu (arytmie, dysrytmie) je souborné označení pro poruchy srdeční frekvence, srdečního rytmu, šíření vzruchu v srdci nebo jejich kombinace.
Klasifikace arytmií
Arytmie lze klasifikovat na základě několika hledisek. Podle patogenetických mechanismů vedoucích k jednotlivým arytmiím rozlišujeme:
- poruchy tvorby vzruchu;
- poruchy vedení vzruchu;
- kombinované poruchy;
Podle místa, kde arytmie vznikají, rozlišujeme arytmie:
- sinusové;
- supraventrikulární;
- komorové.
Podle srdeční frekvence, kterou arytmie indukují, rozlišujeme:
- bradykardie = bradyarytmie
- tachykardie = tachyarytmie
A konečně poslední dělení odráží klinickou závažnost arytmií. Na základě tohoto parametru v urgentní medicíně rozlišujeme arytmie:
- benigní (srdeční výdej není ovlivněn);
- srdeční výdej je významně snížen - projevy hypotenze (kolaps, kvalitativní porucha vědomí) NEBO plicní edém NEBO stenokardie
- maligní (srdeční výdej je nulový - nutno resuscitovat
Příčiny arytmií
Nejčastější příčinou arytmie je ICHS (ischemie, hypoxie, acidóza, reperfúzní poškození). Dále pak:
- iontové poruchy (hypokalémie, hypomagnézie, hyperkalémie, hyperkalcémie);
- poruchy acidobazické rovnováhy;
- poruchy myokardu:
- dilatace nebo hypertrofie srdce (kardiomyopatie, např. kardiomyopatie pravé komory se přímo označuje jako arytmogenní dysplazie pravé komory);
- zánět (myokarditida);
- vrozené a získané srdeční vady;
- narušení rovnováhy vegetativního nervového systému (stres, úzkost, šok, kompenzace jiného patologického stavu);
- arytmogenní látky (drogy, kofein, adrenalin, alkohol, digoxin, diuretika, antiarytmika);
- jiná onemocnění (endokrinopatie - tyreotoxikóza);
- kardiovaskulární autonomní neuropatie
- další
Obecné projevy arytmií
Obecné projevy arytmií mohou být trojího typu:
- hemodynamické;
- elektrické;
- subjektivní.
Klinický obraz
Mezi klinické příznaky srdečních arytmií řadíme:
Diagnostika
Vedle anamnézy a fyzikálního vyšetření se diagnostika arytmií jednoznačně opírá o elektrokardiografii (EKG), v současné době lze použít také metody telekardiologie. V některých případech je pak elektrokardiografické vyšetření doplněno vyšetřením elektrofyziologickým.
- Anamnéza.
- Fyzikální vyšetření.
- EKG (standardní 12svodové, jícnové, zátěžové).
- Epizodický záznamník EKG.
- Holterovské EKG (nepřetržitý monitoring EKG po dobu 24 hodin).
- Elektrofyziologické vyšetření (invazivní vyšetření, zavedení snímacích a stimulačních elektrod do srdečních dutin).
Možnosti léčby
- Úprava životního stylu.
- Farmakologická léčba (antiarytmika).
- Vagové manévry (Valsalvův manévr, okulokardiální reflex, sinokardiální reflex).
- Implantace kardiostimulátoru (dočasná nebo trvalá kardiostimulace).
- Implantace implantabilního kardioverteru-defibrilátoru (ICD).
- Elektrická kardioverze (defibrilace).
- Radiofrekvenční katétrová ablace.
- Chirurgická ablace.
Rozdělení arytmií
Klinicky podle srdečního výdeje
- S nulovým srdečním výdejem (maligní)- nutná resuscitace
- Defibrilovatelné: fibrilace komor a bezpulzová komorová tachykardie (monomorfní a polymorfní; torsade de points),
- Nedefibrilovatelné: Bezpulzová elektrická aktivita (Pulseless electrical activity PEA, dříve byla nazývána elektromechanická disociace ), asystolie
- S výrazně sníženým srdečním výdejem - bez léčby hrozí srdeční selháni. Projevy sníženého srdečního výdeje jsou poruchy vědomí či kolapsy,plicní edém a stenokardie.
- Extrémní tachykardie - kritická je hodnota 220-věk pacienta, mladší lidé tolerují tachykardii dobře
- Extrémní bradykardie - kritická hodnota je přibližně 40, v klidu a v leže je hodnota kolem 35 ještě tolerována
- s normálním, nebo mírně sníženým srdečním výdejem - tolerovány bez léčby, nebo s prevencí komplikací
- všechny ostatní, benigní arytmie
Dle srdeční frekvence
- Bradyarytmie (<60/min, srdeční výdej klesá u 35-40):
- sinusová bradykardie, sy chorého sinu, sy karotického sinu, poruchy A-V vedení,
- Tachyarytmie (>100/min, srdeční výdej klesá u 220-věk),
- supraventrikulární – fibrilace síní, flutter síní, síňová tachykardie, AV junkční tachykardie, AV reentry,
- ventrikulární – komorové tachykardie s pulzem (a maligní arytmie FiK a bKT)
- extrasystoly:
- síňové,
- junkční,
- komorové.
- SVT – typicky (ne vždy) štíhlý komplex QRS, morfologie vlny P, lze ovlivnit vagovými manévry.
- VT – typicky široký komplex QRS.
Dle mechanismu vzniku
- Poruchy vzniku vzruchu:
- homotopické – sinus arrest, sick sinus syndrome,
- heterotopické – extrasystoly, spuštěná aktivita (triggered activity)
- poruchy vedení vzruchu:
- šíření vzruchu přídavným svazkem (WPW, LGL),
- blokády vedení vzruchu,
- SA blokáda I.–III. st.,
- AV blokáda I.–III. st.,
- blokády Tawarových ramének,
- reentry (síňové, AV, komorové),
- fibrilace (síní, komor), flutter síní, tachykardie (SVT, VT).
Poruchy sinoatriální
Sinusové arytmie
Sinusová bradykardie
- Sinusový rytmus o frekvenci pod 60/min.
- Fyziologicky bývá vleže (zejména ve spánku z důvodu zvýšené vagové aktivity) nebo u sportovců.
- Vyskytuje se při léčbě β-blokátory, verapamilem, digitalisem, amiodaronem. Při výskytu bradykardie <50/min během aktivní části dne nebo při výskytu syndromu nízkého MSV se dávka obvykle snižuje.
- Další příčiny: sick sinus syndrom, hypotyreóza, hypotermie, nitrolební hypertenze, akutní infarkt myokardu spodní stěny.
Syndrom chorého sinu
- Symptomatická sinusová bradykardie (popř. SA blokáda) kombinovaná s paroxysmy SVT, projevy:
- synkopy u bradykardie,
- palpitace u SVT,
- indikováno Holterovo monitorování,
- léčba trvalou kardiostimulací, ev. podávání antiarytmik a antikoagulační léčba.
Sinoatriální blokáda
- Výpadek vlny P (a jí následujícího komplexu QRS), pauza odpovídá násobku původního PP intervalu,
- při delších pauzách se přechází na nodální rytmus (úzký QRS, inverze vlny P, která bývá většinou za QRS nebo není patrna vůbec),
- u sinusové zástavy neodpovídá pauza násobku PP intervalu.
Syndrom karotického sinu
- Symptomatická bradyarytmie vznikající jako zvýšená odpověď na podráždění karotického sinu (diagnostika masáží sinu s pauzou delší než 3 s, popř. AV-blokádou nebo hypotenzí),
- indikována kardiostimulace.
Poruchy AV vedení
Zpomalení nebo zástava převodu vzruchu ze síní na komory:
- proximální (úroveň AV uzlu),
- distální (úroveň Hisova svazku),
- I. st. prodloužení PQ nad 0,2 s,
- II. st. intermitentní výpad AV vedení,
- typ I (Wenckebach) – postupné prodlužování PQ než dojde k výpadku (chybění QRS),
- typ II (Mobitz) – PQ konstantní,
- III. st. úplná blokáda, komory se aktivují junkčním nebo nodálním rytmem,
- příčinou bývají infekce (myokarditidy), AIM…
- klinicky se projeví jako ↓MSV (synkopy),
- u bloku III. stupně a II. stupně typu Mobitz je indikována kardiostimulace (dočasná nebo trvalá).
Síňové arytmie
Síňové arytmie
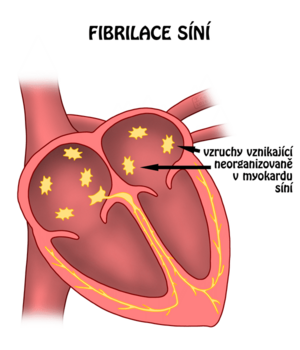
Fibrilace síní
Fibrilace síní
Nejčastější tachyarytmie, příčinou jeden nebo více ektopických fokusů a jeden nebo více reentry okruhů (mnoho funkčních mikroreentry), formy:
- první dokumentovaná ataka,
- paroxysmální forma (končí do 48 hod.),
- perzistující forma (končí po kardioverzi),
- permanentní forma (chronická).
Vyskytuje se u organických postižení srdce (zejména spojených s dilatací síní (mitrální, trikuspidální stenóza), ale i u AIM, KMP, zánětů….) i bez organického postižení (hypertyreóza…)..
Klinicky asymptomatická nebo symptomatická (palpitace, bolest na hrudi, dušnost, únava, závratě), fyzikálně nepravidelný, různě plněný puls, deficit mezi centrálním a periferním pulsem (některé stahy se nepřenesou do periferie).
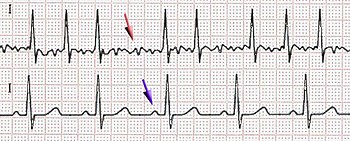
Na EKG chybí vlny P a místo nich jsou fibrilační vlnky různého tvaru a amplitudy, AV převod je nepravidelný s frekvencí kolem 150/min.
- Léčba
- kontrola rytmu (obnovení a udržení sinusového rytmu),
- elektrická kardioverze,
- farmakologická verze FS v sinusový rytmus – antiarytmika IC (propafenon) a III (amiodaron, sotalol),
- udržení sinusového rytmu – antiarytmika IC a III,
- kontrola frekvence (optimalizace srdeční frekvence na 60–80/min),
- digoxin, β-blokátory, BVK (verapamil, diltiazem),
- prevence thrombembolických komplikací – léčba antikoagulační (warfarin) a antiagregační (aspirin),
- nefarmakologická léčba,
- elektroimpulzoterapie (kardioverze, kardiostimulace, implantace síňového kardioverter-defibrilátoru),
- chirurgická léčba (maze procedure),
- RFA.
- algoritmus léčby
- pokus o farmakologickou verzi (jeden lék – propafenon, sotalol, amiodaron),
- při neúspěchu kardioverze,
- profylaxe propafenonem, sotalolem (normální funkce LK) nebo amiodaronem (u dysfunkce LK)
- není-li možné provést kardioverzi nebo udržet sinusový rytmus, je třeba užít léků zpomalujících AV přenos (digoxin, β-blokátory, BVK),
- chronická antikoagulační léčba,
- při neúčinnosti léčby antiarytmiky RFA nebo chirurgická léčba (maze).
Flutter síní
Flutter síní
- příčinou makroreentry v PS definován anatomicky (typ I, frekvence 250–350/min), méně častý je typ II (funkční reentry okruh, frekvence 350–450/min),
- na EKG jsou QRS komplexy a flutterové vlny – tzv. tvar zubů pily – v určitém poměru (blok převodu na komory v AV uzlu). Převod na komory bývá pravidelný (např. 4:1), ale může být i nepravidelný,
- léčba kardioverzí, možná katetrizační ablace určité oblasti v PS (kavotrikuspidální istmus).
Síňová tachykardie
- na EKG typicky štíhlé QRS komplexy s různou konfigurací vln P.
- reentry tachykardie – reentry v kterékoli oblasti síní,
- automatická tachykardie – fokus zvýšené automacie kdekoli v oblasti síní,
- multifokální síňová tachykardie – několik fokusů zvýšené automacie v síních.
AV a junkční arytmie
AVNRT (AV nodální reentry tachykardie)[1]
AVNRT je paroxyzmální supraventrikulární tachykardie. Typicky je u ní náhlý začátek a konec (skokový vzestup a pokles srdeční frekvence). Manifestuje se nejčastěji ve věku kolem 30 let, častěji u žen.
Podkladem AVNRT je reentry okruh v oblasti AV uzlu. Samotnou arytmii způsobí např. supraventrikulární extrasystola.
AVNRT se projevuje náhlým pravidelným a rychlým bušením srdce, celkovou slabostí, tlakem na prsou, presynkopou, synkopou.
K ukončení arytmie lze využít vagové manévry. Pokud nejsou účinné, je podáván adenosin. Je upřednostňována kauzální léčba katetrizační ablací reentry.
AV junkční tachykardie
- pochází z oblasti AV junkce
- neparoxysmální junkční tachykardie – zvýšená automacie v junkční oblasti
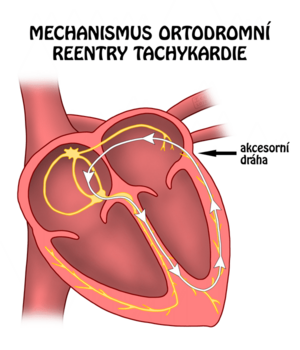
AVRT (AV reentry tachykardie)[1]
Podkladem AVRT je přídatná dráha mezi síněmi a komorami (Kentův svazek). AVRT je součástí preexcitačních syndromů (např. WPW s δ-vlnou na EKG). Vedení vzruchu může být:
- ortodromní (ze síní na komory se vzruch šíří normální cestou, na síně je vzruch převeden akcesorní spojkou);
- antidromní (ze síní na komory se vzruch šíří akcesorní spojkou, šíření na síně přes AV uzel);
V 95 % je šíření vzruchu u AVRT ortodromní.
AVRT se projevuje atakami pravidelného a rychlého bušení srdce s náhlým začátkem a koncem.
Na EKG je u antidromní AVRT zkrácený PQ interval, rozšířený QRS komplex a přítomná delta vlna. Ortodromní AVRT se na EKG projeví jako pravidelná tachykardie se štíhlými QRS komplexy.
V případě dostatečné antegrádní převodní kapacity přídatné spojky a současného vzniku fibrilace síní může dojít k fibrilaci komor.
Nejlepší prevencí je RFA přídatné dráhy, převod vzruchu v přídatné dráze ovlivní i antiarytmika IA třídy (prokainamid, ajmalin)
Komorové arytmie
Maligních srdeční arytmie bez srdečního výdeje (fibrilace komor, a hemodynamicky významná (bezpulzová) komorová tachykardie s bezvědomím), je nutné neprodleně resuscitovat a defibrilací obnovit sinusový rytmus.
Komorová tachykardie
- přítomnost alespoň tří[2] po sobě jdoucích širokých QRS komplexů (nad 0,12 s), které mají původ v komorách a frekvenci nad 100/min
- KT mohou být:
- setrvalé (nad 30 s) – nesetrvalé
- monomorfní (všechny QRS mají stejný tvar) – polymorfní
- klinicky mohou být KT asymptomatické (pulzové - zejména nesetrvalé), ale mohou se projevit synkopami nebo náhlou smrtí (bezpulzové - porucha funkce LK), dušností, stenokardiemi. Pod pojmem "flutter komor" se rozumí setrvalá komorová tachykardie s morfologií tvaru sinusoidy s frekvencí nad 250/min, která je rovněž bezpulzová.
- léčba bezpulzových KT– defibrilace (resuscitace)
Monomorfní KT
- AIM (th. kardioverze, lidokain)
- časná KT (do 48 hod.) – důsledkem funkčních změn myokardu, častá příčina smrti, po odeznění však nezhoršuje prognózu (příčina – ischemie)
- pozdní (po 48 hod.) – zhoršuje prognózu, vznik reentry v okrajové části jizvy, implantace ICD
- KMP – v prevenci náhlé smrti amiodaron, po prodělané setrvalé KT ICD
- dilatační – fibrózní změny myokardu komor umožní vznik reentry, provádí se ablace pravého Tawarova raménka
- hypertrofická – vysoké riziko náhlé smrti
- arytmogenní – náhrada části myokardu PK fibrolipomatózní tkání, th. amiodaron, RFA
- idiopathická – nemá organickou příčinu, th. RFA
Polymorfní KT
- syndrom dlouhého QT (získaného nebo vrozeného – na EKG torsade de pointes – otáčení osy komplexů QRS kolem isoelektrické linie), th:
- získané (k urychlení srdeční akce a zkrácení QT) – β-mimetika (isoproterenol) + ovlivnění příčiny (↓ K, Mg – MgSO4, vliv léků – sotalol, makrolidy, psychofarmaka, antihistaminika), příp. dočasná kardiostimulace
- vrozené (spouštěčem ↑ stimulace sympatiku) – β-blokátory, kardiostimulace
Fibrilace komor
Fibrilace komor
- chaotická elektrická aktivita vedoucí k hemodynamicky neúčinným kontrakcím myokardu komor, neléčená vede během 3–5 minut k ireverzibilnímu poškození mozku a ke smrti
- na EKG jsou komplexy QRS nahrazeny nepravidelnými vlnami
- z mimosrdečních příčin může být způsobena poruchami vnitřního prostředí, léky, zásahem el. proudem…
- léčba – defibrilace (resuscitace)
Extrasystoly
- předčasné stahy vznikající mimo SA oblast
Síňové
- předčasná vlna P (obvykle jiné morfologie než běžná vlna P) s následným QRS komplexem stejné morfologie jako při sinusovém rytmu, nemusí dojít k převedení vzruchu na komory (předčasná vlna P, která není následována QRS komplexem)
- léčba pouze pokud jsou nepříznivě subjektivně vnímány (β-blokátor)
Junkční
- předčasný štíhlý komplex QRS, který není předcházen vlnou P (je skryta v QRS)
Komorové
- předčasný široký bizarní komplex QRS bez předcházející vlny P a s deformovanou vlnou T (je opačného směru než hlavní komponenta QRS), typická je úplná kompenzační pauza po extrasystole (rovnost RR)
- fenomen R na T – riziko vzniku VT nebo VF
Idioventrikulární rytmus
- terminální stádia srdečních onemocnění, kdy vzruch vzniká v komorách (široké, bizarní QRS komplexy bez vln P), při fibrinolytické terapii u AIM je příznakem reperfuze
Odkazy
Související články
- Převodní systém srdeční • Cévní zásobení srdce
- Poruchy srdečního rytmu (neonatologie) • Arytmie (pediatrie) • Antiarytmika
- Elektrofyziologické vyšetření • Projevy poruch tvorby a vedení vzruchu na elektrokardiogramu • Procvičování EKG
- Radiofrekvenční katétrová ablace
- Kardiovaskulární autonomní neuropatie
Externí odkazy
 Kardiostimulace — interaktivní algoritmus + test
Kardiostimulace — interaktivní algoritmus + test- Ventricular tachycardia, Medscape®
- Komorové arytmie (TECHmED)
- Supraventrikulárne arytmie (TECHmED)
- Animace AVRT
- Animace AVNRT
Reference
- ↑ Skočit nahoru k: a b ČEŠKA, Richard, ŠTULC, Tomáš, Vladimír TESAŘ a Milan LUKÁŠ, et al. Interna. 3. vydání. Praha : Stanislav Juhaňák - Triton, 2020. 964 s. ISBN 978-80-7553-780-5.
- ↑ COMPTON, Steven J. Ventricular Tachycardia [online]. Poslední revize 25.2.2013, [cit. 2013-05-28]. <https://emedicine.medscape.com/article/159075-overview>.
Zdroj
- PASTOR, J. Langenbeck's medical web page [online]. [cit. 2009]. <http://www.freewebs.com/langenbeck/>.
- ČEŠKA, Richard, et al. Interna. 2. vydání. Praha : Triton, 2015. 897 s. s. 98-102. ISBN 978-80-7387-895-5.