Komplikace diabetu mellitu
(přesměrováno z Diabetická nefropatie)
Diabetes mellitus (DM) představuje heterogenní skupinu chronických metabolických onemocnění. Jejich základním společným projevem je hyperglykémie vzniklá v důsledku nedostatku inzulinu, jeho nedostatečného účinku, nebo kombinace obojího. Komplikace DM se dělí na akutní a chronické.
Patofyziologie změn při DM
Hyperglykemie vedoucí k hyperosmolaritě plasmy. Ta se projeví jako glykosurie a polyurie (osmotická diuréza) → hypovolémie a polydipsie. Dochází k přesunu vody z buněk do intersticia a do intravaskulárního prostoru → v mozku hyperosmolární kóma.
Využití MK jako zdroje energie (vliv glukagonu – lipolýza v tukové tkáni). Mastné kyseliny jsou metabolizovány na ketolátky, jejich hromaděním vzniká ketoacidóza (až ketoacidotické kóma). Jedná se o metabolickou acidózu jež je kompenzována respiračním systémem (hyperventilace + tachypnoe = Kussmaulovo dýchání, v dechu je cítit aceton), doprovázena rovněž ketonurií.
Pozdní komplikace specifické pro diabetes jsou dány neenzymovou glykací proteinů (se změnou jejich vlastností, AGE se zvýšeně ukládají do stěny cév, a tak působí mikroangiopatie – diabetická nefropatie a retinopatie) a intracelulárními edémy z intracelulární hyperglykemie (např. v neuronech – diabetická neuropatie).
Akutní komplikace
Hypoglykemické kóma
Hypoglykémie se ztrátou vědomí. Vyskytuje se častěji u DM 1. typu, méně u DM. 2 typu. Neléčené může mít fatální důsledky.
- Příčiny
Nejčastější příčinou je nepřiměřená dávka inzulinu nebo PAD, nadměrná tělesná námaha nebo snížený příjem potravy.
- Klinické příznaky
Neuroglykopenie (spíše u pozvolného snížení glykémie) – zmatenost, poruchy chování a řeči, křeče, kóma. Dále dochází k aktivaci sympatoadrenálního systému (při rychlém nástupu hypoglykemie) – pocení, palpitace, anxieta, hlad, třes, bledost.
- Diagnostika
Anamnéza (pacient léčený inzulinem nebo PAD), glukometr. Možnost záměny s CMP (cévní mozkové příhody), epileptickým záchvatem, ebrietou či jinou intoxikací.
V případě nejistoty je lépe podat cca 40 ml 40% glukózy i.v. (opatrnost - viz níže). Pokud se stav vědomí pacienta nemění, zřejmě je jiná příčina bezvědomí.
- Léčba
Je-li dostatečné vědomí se zachovalými reflexy, p.o. 10–20 g sacharidů (kostka cukru váží 4,5 g – tedy minimálně 4) nejlépe v malém množství nápoje.
Při poruše vědomí infuze 40% glukózy v dávce 0.5ml roztoku na kg váhy. Důležitá je kontrola žíly před aplikací (pozor na paravenosní podání), vždy je nutno následně propláchnout fyziologickým roztokem. 40% glc je silně hyperosmolární. Lze použít glukagon 1 mg s.c., i.m..
Hyperglykemické stavy
Porucha vědomí je při hyperglykémii poměrně řídká a nastupuje pozvolna, pacienti mají spíše kvalitativní poruchy vědomí (somnolenci, zmatenost, obluzení) a základním problémem je dehydratace. Pojem hyperglykemické koma je matoucí
- Ketoacidotické
Komplikace DM 1. typu s MAC při vzestupu ketolátek a hyperglykemii. Příčiny:
- nedostatek inzulínu (↓ sekrece, nedostatečný exogenní přívod);
- ↑ produkce kontraregulačních hormonů (stresové faktory – operace, úraz, infekce).
- Hyperosmolární neketoacidotické
Akutní komplikace DM 2. typu s těžkou hyperglykemií, dehydratací a poruchou vědomí, špatná prognóza. Příčiny:
- dietní chyba, ↑ ztráty tekutin, infekce, operace, …
Ketoacidotické kóma
Příznaky se rozvíjí pozvolna (desítky hodin až dny) – polyurie, žízeň, nausea, zvracení, bolesti břicha (pseudoperitonitis diabetica), později obraz dehydratace, zápach acetonu z dechu, Kussmaulovo dýchání, porucha vědomí.
- Laboratorně
- hyperglykemie kolem 20 mmol/l;
- metabolická acidóza (až extrémní s pH pod 7,1);
- ↑ K+ (s ohledem na acidózu – sérová hladina může být normální), ↓ Na+ (ztráty močí při osmotické diuréze).
Hyperosmolání neketoacidotické kóma
Příznaky se rozvíjejí postupně během 1–3 dnů – žízeň, polyurie, dehydratace, hypotenze, neurologické příznaky (křeče, kóma).
- Laboratorně
- extémní hyperglykemie (i nad 50 mmol/l);
- hyperosmolarita;
- projevy renálního selhání, glykosurie.
Léčba ketoacidotického/hyperosmolárního kómatu
Primární je doplnění objemu tekutin:
- Fyziologický roztok – první hodinu 1000 ml, dále 500 ml/hod po dobu 2–3 hod, dále při kontrole diurézy a klinického obrazu. Přes celkový deficit 5–10 l je třeba zvýšené opatrnosti u pacientů s onemocněním oběhu, plic a ledvin. Zde je nutná monitorace CVP.
- Kontrola glykemie každou hodinu.
- Při poklesu glykemie na 15 mmol/l podáme 5% glukózu k úhradě deficitu čisté vody a jako energetický substrát.
- Inzulin i.v. kontinuálně 6 j/hod tak, aby maximální pokles byl 4 mmol/hod (jinak vznikne edém mozku).
- Suplementace kalia – při úpravě acidózy se ↓ kalemie – podávání 7,5% KCl (1 mmol K+ = 1 ml roztoku) rychlostí 20–40 mmol/hod. Monitorace EKG a alkalizace pouze při pH pod 7,1 – bikarbonát zhoršuje tkáňovou acidosu a působí výrazný pokles K+.
- Profylaxe TEN (heparinisace) a podávání ATB při infekčních komplikacích.
Laktacidotické kóma
U DM 2. typu léčených biguanidy - byla častá po fenforminu v kombinaci s alkoholem, nebo při nedostatečnosti ledvin, srdce, jater.
- Klinické příznaky
Únava, slabost, somnolence, letargie, sklon k hypotenzi, těžká acidóza s pH až 6,8, glykémie málo zvýšená, laktát nad 10 mmol/l.
- Léčba
Intravenózní přístup, u ↑ laktátu hned hemodialýza, přes intenzivní terapii většina těžkých případů končí letálně.
Chronické komplikace
Pro prevenci chronických komplikací je potřeba především normalizovat glykémii. Aby se snížilo riziko makroangiopatie, je třeba minimalizovat další rizikové faktory kardiovaskulárních onemocnění. Důležitá je proto léčba arteriální hypertenze (v první linii obvykle pomocí inhibitorů angiotensin koncvertujícího enzymu - ACEI) a léčba dyslipidémií (fibráty u retinopatie, statiny u nefropatie). Snaha o úpravu životního stylu, tj. nekouření, dostatečnou pohybovou aktivitu a úpravu tělesné hmotnosti, by měla být samozřejmostí.
- Nespecifické
- makroangiopatie (ateroskleróza u diabetika – ICHS, ICHDK, CMP),
- zvýšená náchylnost k infekcím (kožní záněty – mykózy, záněty Mykobakterií…),
- nekróza ledvinných papil,
- katarakta.
- Specifické
- diabetická mikroangiopatie (retinopatie, nefropatie – glomeruloskleróza K-W),
- neuropatie (viscerální, somatická),
- syndrom diabetické nohy jako komplikace neuropatie a mikroangiopatie.
Diabetická nefropatie
Vyznačuje se albuminurií, arteriální hypertenzí a postupným selháním funkce ledvin. Diabetická interkapilární glomeruloskleróza je jedna z nejzávažnějších mikroangiopatických komplikací DM.
- Etiologie
Hyperglykemie → neenzymová glykace proteinů bazální membrány i mesangiální matrix → ztluštění bazální membrány.
Hypertenze → ↑ průtok plazmy glomeruly, hyperfiltrace, mikroalbuminurie → následná glomeruloskleróza.
- Průběh onemocnění
- stadium latentní, časné – klinicky asymptomatické, ↑průtok, ↑filtrace, ledviny obvykle zvětšeny,
- stadium incipientní – mikroalbuminurie 20–200 μg/min, změny bazálních membrán, expanze mezangia, zánik některých glomerulů,
- stadium manifestní – albuminurie větší než 200 μg/min, plně rozvinutý nefrotický syndrom s hypertenzí, vývoj renální insuficience,
- stadium chronické renální insuficience.
- Terapie
- Kompenzace diabetu, inhibitory ACE (snižují intraglomerulární tlak a snižují mikroalbuminurii i proteinurii).
- nízkoproteinová dieta – proteiny max. 0,8 g/kg/24 h;
- přerušované hladovění.
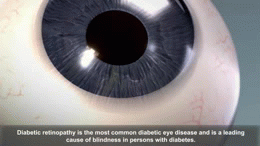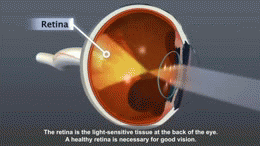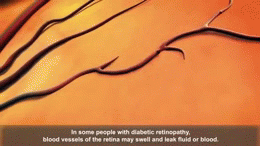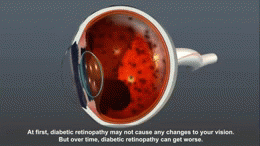
Diabetická retinopatie
Diabetická retinopatie vzniká postižením kapilárního řečiště očního pozadí. Dochází ke změně poměru počtu pericytů k endotelovým buňkám. Jelikož pericyty ubývají, mění se cytoskelet a kontraktilita kapilár. Přítomny jsou tři typické abnormality: kapilární okluze, cévní dilatace a novotvorba cév. Diabetickou retinopatii vyšetřujeme pomocí fluorescenční angiografie. Jedná se o nejčastější vaskulární onemocnění sítnice.
Diabetická retinopatie je častou komplikací cukrovky, vyvíjí se však minimálně po deseti letech trvání onemocnění, v závislosti na jeho kompenzaci. Až ve 2 % případů končí oslepnutím.
Klinická stádia a formy
- Neproliferativní retinopatie – mikroaneuryzmata, ložiskové krvácení (intraretinální hemoragie), tvrdé exsudáty.
- Pokročilá neproliferativní retinopatie (preproliferativní diabetická retinopatie) – měkké (vatovité) exsudáty na podkladě drobných infarktů při okluzi nebo poklesu průtoku arteriolami.
- Proliferativní retinopatie – vyznačuje se neovaskularizací (na podkladě VEGF – vascular endothelial growth factor produkovaným hypoxickými okrsky) s fibrotizací a následnými hemoragiemi a odchlípením sítnice (trakční amoce).
- Diabetická makulopatie – vzniká v souvislosti s mikroangiopatií, nezávisle na retinopatii, a to zhroucením hematookulární bariéry v centrální krajině sítnice. Vzniká makulární edém s ložisky tvrdých exsudátů, které jsou tvořeny unikajícími lipidy. Zraková ostrost klesá.
Vyšetření
Vzhledem k tomu, že sítnice je jediné místo, kde můžeme přímo pozorovat cévy a jejich stav, používá se vyšetření očního pozadí i mimo oftalmologii. Vyšetření se provádí v uměle navozené mydriáze pomocí lokálních mydriatik (kapek).
Fluorescenční angiografie
Toto vyšetření začíná podáním fluoresceinu do žíly a následným průkazem mikroaneuryzmat novotvořených cév pomocí sítnicové kamery detekující fluorescein přítomný v oku. Jelikož jsou novotvořené cévy permeabilní, fluoresceinem se nabarví celá oblast edému sítnice.
Terapie
Terapie spočívá v dosažení normoglykemie a normotenze. Podávají se léky ke snížení fragility a zlepšení permeability cév.
Dále se používá laserová terapie – panretinální laserová fotokoagulace (panlaserfotokoagulace), laserkoagulace makuly). Tím dojde ke zničení hypoxických tkání a snížení produkce VEGF.
Při pokročilé proliferativní formě se přistupuje k Pars plana vitrektomii. Možností je i anti-VEGF léčba (injekční léčba pŕímo do oka), která brání proliferaci cév.
Diabetická polyneuropatie
Příčinou diabetické neuropatie je dlouhodobá hyperglykemie, během které dochází k poruše membránového potenciálu, ztrátě myelinizovaných a demyelinizovaných axonů, ztluštění a svráštění myelinové pochvy. Na nervech jsou patrny známky axonální degenerace.
- Somatická neuropatie
Somatická nebo-li periferní neuropatie se dělí na symetrické distální (senzitivní a motorické), symetrické proximální (motorické) a dále na fokální a multifokální neuropatie.
- Distální neuropatie – nejčastější komplikací, která podmiňuje poruchy citlivosti rukou a nohou, způsobuje až nesnesitelné noční bolesti hlavně v dolních končetinách, často vede k trofickým změnám.
- Fokální neuropatie – proximální amyotrofie postihující svalstvo pánevního pletence a stehen. Dochází k poruchám chůze, slabosti a myalgii. Jinou skupinou jsou mononeuropatie a radikulopatie – sem patří i kraniální neuropatie s klinickými projevy diplopie, strabismu a ptózou víčka.
- Vegetativní
Vegetativní nebo-li autonomní neuropatie se projevuje hlavně v kardiovaskulárím systému, GIT a urogenitálním systému.
- v kardiovaskulární oblasti: rychlejší tep, ztráta fyziologického kolísání tepové frekvence v průběhu inspiria a exspiria, ortostatická hypotenze,
- v GIT: poruchy polykání, poruchy vyprazdňování žaludku, diabetická zácpa, diabetické průjmy,
- v urogenitálním systému: vzniká neurogenní měchýř s močovým reziduem, poruchy erekce, profuzní pocení nebo anhydrie okrsků těla.
Terapie – metabolická kompenzace diabetu.
Diabetická noha
Diabetická noha je postižení lokalizované distálně od kotníku, které se projevuje ulceracemi nebo deformitami. Onemocnění je komplikováno polymorbidou pacienta, špatným prokrvením a častými infekcemi. Výsledkem mohou být gangrény a těžko zvládnutelné infekce, které končí amputací končetiny. Patogeneze diabetické nohy je komplexní a podílejí se na ní neuropatie (senzorická, motorická i autonomní), angiopatie (makropatie), dále snížená pohyblivost kloubů (cheiroartropatie), infekce a kouření.
Klasifikace
- podle Wagnera:
- st. 0: neporušený kožní kryt, ale zvýšení rizika ulcerací.
- st. 1: povrchová ulcerace v dermis, hlavně pod hlavicí 1. metatarsu.
- st. 2: hlubší ulcerace bez poruchy kosti.
- st. 3: hluboká ulcerace, flegmona, absces, osteomyelitida.
- st. 4: lokalizovaná gangréna, na patě či na prstech.
- st. 5: gangréna celé nohy.
- Klinický obraz
Rozlišuje se diabetická noha neuropatická, angiopatická a neuroischemická (smíšená). Osteoartropatie (Charcotova osteoartropatie) se vyznačuje progresivní destrukci kostí nohy při neuropatii, která přispívá k hypercirkulaci a mikrotraumatům či mikrofrakturám. Při cévní okluzi je noha lividní, chladná, periferní pulsace jsou nehmatné nebo oslabené, léze jsou většinou bolestivé a jsou lokalizovány na akrech.
- Diagnostika
- anamnéza – bývá kouření, hypertenze, hyperlipoproteinémie, případně klaudikace;
- fyzikální vyšetření – noha je růžová, teplá, periferní pulsace jsou hmatné, léze jsou nebolestivé;
- RTG prokazatelná osteolýza nebo osteomyelitida a mediokalcinóza.
- Terapie
Zásady léčby neuropatických ulcerací zahrnují požadavek dobré kompenzace diabetu a dalších odchylek, odlehčení nohy s odstraněním tlaku v místě ulcerací, systematickou lokání terapii a dlouhodobou a účinnou léčbu infekce. Lokální léčba – čistění rány, podpora granulací a epitelizace. Antibiotika – oxacilin, clindamycin, amoxillin, makrolidy. Léčba angiopatické nohy vyžaduje rekonstrukční výkony. Amputace je posledním řešením při konzervativně nezvládnutelné progresi gangrény, sepsi nebo klidových bolestech bez možnosti rekonstrukčního výkonu.
Gastrointestinální komplikace DM
- porucha motility jícnu, zhoršení relaxace dolního svěrače při polykání, opakované kontrakce dolního jícnového svěrače;
- zpomalení vyprazdňování žaludku → anorexie, bolesti břicha; extrémně až paréza žaludku;
- kontrakce doudena a jejuna, které zhoršují vyprazdňování žaludku;
- postprandiální syndromy: nauzea, říhání, zvracení, rychlý pocit nasycení, anorexie;
- zhoršená kontraktibilita žlučníku – snáze vznikne cholecystolitiáza;
- poruchy motility tenkého a tlustého střeva → průjem nebo zácpa;
- jaterní steatóza; zvýšená tendence k cirhóze jater.
Kardiovaskulární autonomní neuropatie
- specifické a funkční změny myokardu
- abnormality kontroly srdeční frekvence
- dysfunkcie levé komory srdce
- klidová a fixní tachykardie - fixní tachykardie bez odezvy při změně zátěže
- intolerance zátěže
Odkazy
Související články
- Diabetes mellitus ▪ Diabetes mellitus 1. typu ▪ Diabetes mellitus 2. typu ▪ Gestační diabetes mellitus ▪
- Transplantace slinivky břišní (pankreatu)
- Vybraná biochemická vyšetření u pacientů s diabetes mellitus
- Diabetes a nádory
- Transplantace v diabetologii
- Diabetická glomeruloskleróza (preparát)
- Kardiovaskulárni autonomní neuropatie
- Perioperační péče o pacienta s diabetem
- Hepatogenní diabetes a metabolizmus sacharidů
Externí odkazy
- FORBES, J. M. a M. E. COOPER. Mechanisms of diabetic complications. Physiol Rev. [online]. 2013, vol. 93, no. 1, s. 137-88, dostupné také z <https://www.physiology.org/doi/pdf/10.1152/physrev.00045.2011>. ISSN 1522-1210.
Použitá literatura
- KLENER, Pavel, et al. Vnitřní lékařství. 3. vydání. Praha : nakladatelství Galén, 2006. s. 408 – 412. ISBN 80-7262-430-X.
- ROZSÍVAL, Pavel, et al. Oční lékařství. 1. vydání. Galén, Karolinum, 2006. ISBN 80-7262-404-0, 80-246-1213-5.
Zdroj
- PASTOR, Jan. Langenbeck's medical web page [online]. ©2010. [cit. 2010-04-19]. <https://langenbeck.webs.com/>.