Umělá plicní ventilace (neonatologie)
(přesměrováno z UPV (neonatologie))
Tento článek pojednává o použití UPV v neonatologii. Další články vztahující se k tématu: Úvod do umělé plicní ventilace • Umělá plicní ventilace • Umělá plicní ventilace/SŠ (sestra).
Cíle umělé plicní ventilace (UPV):
- adekvátní oxygenace (okysličování krve);
- adekvátní ventilace (vylučování oxidu uhličitého);
- minimální poškození plic (nejnižší možné tlaky, časná extubace).
Indikace:
- novorozenecké pneumopatie, srdeční selhávání, neuromuskulární onemocnění, působení léků (např. celková anestezie), slabost, patologie dýchacích cest, …
Možnosti dechové podpory novorozence:
- podávání kyslíku (oxygenoterapie) – do inkubátoru či nosními kanylami s nízkým průtokem (low flow nasal cannula);
- neinvazivní dechová podpora – nosní kanyla s vysokým průtokem (high flow nasal cannula), nasální CPAP;
- konvenční ventilace – mandatorní či synchronizovaná, tlakově či objemově řízená, hybridní režimy;
- nekonvenční ventilace – vysokofrekvenční, trysková;
- mimotělní okysličování (ECMO).
Monitorace během dechové podpory:
- neinvazivní: saturace krve kyslíkem (pulsní oxymetrie), dechová a srdeční frekvence, krevní tlak, tělesná teplota;
- krevní plyny;
- normální rozmezí paO2: 7–10 kPa (50–75 mmHg);
- normální rozmezí paCO2: 4,6–5,4 kPa (35–40 mmHg);
- permisivní hyperkapnie (tolerance vyššího paCO2 za předpokladu přijatelného pH, tj. pH > 7,25) snižuje riziko rozvoje bronchopulmonální dysplazie;
- hypokapnie: s každým snížením paCO2 o 1 kPa klesá průtok krve mozkem o cca 30 %; zvyšuje se riziko rozvoje periventrikulární leukomalacie;[1]
- rentgenový snímek hrudníku (k posouzení inflace plic, ověření polohy endotracheální kanyly, k diagnostice plicních patologií).
Péče o novorozence s dechovou podporou
- Minimální manipulace, klidné prostředí, polohování (změny polohy napomáhají pohybu sekretu v dýchacích cestách), odsávání z dýchacích cest a fyzioterapie (pouze v indikovaných případech), adekvátní výživa.[1]
Podávání kyslíku[upravit | editovat zdroj]
- Kyslík se podává teplý a zvlhčený. Monitoruje se koncentrace vdechovaného kyslíku (FiO2 0,21 neboli 21 % odpovídá vdechování vzduchu, FiO2 1,0 neboli 100 % odpovídá vdechování 100 % kyslíku) a saturace krve kyslíkem (pomocí pulzní oxymetrie).
- Lze jej podávat do inkubátoru či nosními kanylami. Nevýhodou podávání do inkubátoru je kolísání hladiny podávaného kyslíku při každém otevření dveří inkubátoru.
- Používá se u dětí s mírnými známkami RDS či TTN. Při respiračním selhání či potřebě vysoké koncentrace kyslíku je nutné zajistit adekvátní dechovou podporu (např. NCPAP či mechanickou ventilaci).[1]
- Cílové saturace: ≥ 95 %.
- U nedonošených novorozenců narozených před 28. týdnem těhotenství se při podávání kyslíku doporučují cílové saturace 91 – 95 %. V roce 2010 byly publikovány výsledky studie SUPPORT, která porovnávala nízké (85–89 %) a vysoké (91–95 %) cílové saturace. Skupina dětí s nízkými saturacemi měla nižší incidenci závažné retinopatie nedonošených, ale vyšší úmrtnost, proto se nyní doporučuje cílit na vyšší saturace. Nicméně optimální hodnoty saturace nejsou zatím zcela objasněné.[2]
- Kyslík je toxický pro tkáně díky své schopnosti tvořit volné kyslíkové radikály, jako je superoxid (O2−) a hydroxyl (OH−). Na obranu proti těmto volným kyslíkovým radikálům produkují tkáně antioxidační enzymy, jako je superoxid dismutáza, kataláza a glutathion peroxidáza. Navzdory tomu je prokázané, že vdechování 100 % kyslíku poškozuje plíce.[1]
Nosní kanyla s vysokým průtokem (HFNC)[upravit | editovat zdroj]
- Nosní kanyla s vysokým průtokem vzduchu či směsi kyslík/vzduch (high flow nasal cannula) bývá používána jako alternativa NCPAP.[1]
Nasální CPAP (NCPAP)[upravit | editovat zdroj]
- CPAP (Continuous positive airway pressure) je pozitivní tlak kontinuálně podávaný do dýchacích cest. Při nasálním CPAP se CPAP podává pomocí krátkých hadiček zavedených do nostril. Cílem je udržovat otevřené alveoly a dýchací cesty a bránit jejich kolapsu během výdechu. Při podávání CPAP je nutné zavedení orogastrické sondy k dekompresi žaludku.
- Indikace: RDS, poextubační dechová podpora, apnoické pauzy (zejm. smíšené a obstrukční), …
- Nastavení: Novorozenci s RDS, kterým nebyl podán surfaktant, obvykle potřebují tlaky kolem 5–8 cm H2O;[1] při lepší compliance plic stačí nižší tlaky. Příliš vysoké tlaky mohou způsobit nadměrné rozpětí plic, v jehož důsledku dochází ke zhoršení ventilace a zadržování oxidu uhličitého.
- Monitoring: CPAP a FiO2 se upravuje v závislosti na rozboru krevních plynů. Při nutnosti vysokých tlaků CPAP a vysoké frakce vdechovaného kyslíku je nutná intubace a umělá plicní ventilace.
- Komplikace: Relativně často dochází k otlačení a poškození kůže nosu a obličeje; může dojít ke vzniku pneumotoraxu.[1]
Intubace novorozence[upravit | editovat zdroj]
- Intubace je zavedení endotracheální (ET) kanyly do trachey. Používají se sterilní ET kanyly bez nafukovací manžety s vnitřním průměrem 2,5 – 4 mm (pro novorozence s hmotností < 1 kg: 2,5 mm; 1–2 kg: 3,0 mm; 2–3 kg: 3,5 mm; nad 3 kg: 4 mm). ET kanylu lze zavést ústy či nosem. Při orální intubaci lze odvodit hloubku zavedení ET kanyly podle vzorce: 6 + hmotnost dítěte v kg (tzn. dítěti o hmotnosti 1,5 kg zafixujeme ET kanylu na 7,5 cm v úrovni rtů). U novorozenců se používají laryngoskopy s rovnými lžícemi o velikostech 00 až 1 (velikost 00 pro děti s hmotností < 1 kg; velikost 0 pro 1–3 kg; velikost 1 > 3 kg). K zavedení ET kanyly lze použít zavaděč.[3] Úspěšnou intubaci lze prokázat klinickou odpovědí (vzestupem akce srdeční), viditelnými pohyby hrudníku, poslechem nad plícemi či kapnometrem (měřením vydechovaného oxidu uhličitého). Správnou polohu zavedení lze ověřit pomocí rentgenového snímku hrudníku (konec ET kanyly má být pod hlasivkovými vazy a nad karinou, nebo přibližně v úrovni Th1–Th4).
- Rozlišuje se intubace urgentní (neodkladná) a elektivní (plánovaná).
- Před elektivní intubací se doporučuje premedikace k prevenci uvolnění stresových hormonů provázeného vzestupem krevního a intrakraniálního tlaku (s následným rizikem rozvoje intrakraniálního krvácení).
- K premedikaci se používá kombinace:
- atropin (vagolytický efekt – prevence bradykardie způsobené např. podáním myorelaxace);
- analgezie (fentanyl má rychlejší nástup účinku než morfin; může způsobit ztuhnutí hrudní stěny, které lze zmírnit pomalým podáním a následným podáním myorelaxace – suxamethonia);
- myorelaxace (prevence vzestupu intrakraniálního tlaku; např.: mivacurium či sukcinylcholin).[1]
| Hmotnost dítěte: | < 1 kg | 1-2 kg | 2–3 kg | > 3 kg |
|---|---|---|---|---|
| Velikost lžíce laryngoskopu: | 00 | 0 | 0 | 1 |
| Vnitřní průměr ET kanyly: | 2,5 mm | 3,0 mm | 3,5 mm | 3,5–4 mm |
| Hloubka zavedení (od rtu): | 6–7 cm | 7–8 cm | 8–9 cm | 9 cm |
Sedace během ventilace[upravit | editovat zdroj]
Sedace[upravit | editovat zdroj]
- Morfin je zlatý standard analgezie. U mechanicky ventilovaných novorozenců se používá úvodní dávka (50–150 µg/kg) následovaná kontinuální infuzí (5–20 µg/kg/h). Postupem času se rozvíjí tolerance, proto bývá nutné zvýšit dávku. Abstinenční syndrom se může objevit po 48 hodinách kontinuální infuze morfinu, ale obvykle bývá pozorován až po 4–5 dnech. K tlumení abstinenčních příznaků se používá morfin (v sestupných dávkách) či metadon, dále klonidin, popř. benzodiazepiny.
- Chloralhydrát (30–50 mg/kg p.o. či p.r.), promethazin (0,5 mg/kg i.v./p.o.) a další léky.[4]
Paralýza[upravit | editovat zdroj]
- Indikace: zralý novorozenec se syndromem aspirace mekonia, perzistující plicní hypertenzí či GBS sepsí, který je neklidný, hypoxický či asynchronní s ventilátorem navzdory sedaci. Novorozenec s vrozenou brániční kýlou či závažným plicním intersticiálním emfyzémem. Novorozenec, který aktivně vydechuje proti ventilátoru navzdory sedaci.[1]
- Pancuronium ve formě bolusů – nutnost monitorace bilance tekutin vzhledem k riziku zadržování tekutin;
- Vecuronium.[1]
Konvenční umělá plicní ventilace[upravit | editovat zdroj]
Proměnné umělé plicní ventilace[upravit | editovat zdroj]
- FiO2 (fraction of inspired oxygen) = koncentrace kyslíku ve vdechovaném vzduchu (0,21–1,00 neboli 21–100 %);
- PIP (peak inspiratory pressure) = maximální inspirační tlak; otevírá alveoly;
- PEEP (positive end-expiratory pressure) = pozitivní tlak na konci výdechu; brání kolapsu alveolů při výdechu; udržuje funkční reziduální kapacitu plic;
- MAP (mean airway pressure) = střední tlak v dýchacích cestách; ovlivňuje oxygenaci; příliš vysoký MAP snižuje žilní návrat a tím snižuje srdeční výdej;
- MAP = (PIP — PEEP) × [Ti : (Ti + Te)] + PEEP.
- VT (tidal volume) = dechový objem;
- Ti (iT) = inspirační čas, Te (eT) = exspirační čas;
- (dechová) frekvence = počet dechů za minutu; závisí na délce inspiračního a exspiračního času (a naopak).
- compliance plic
- charakterizována poddajností (elasticitou a roztažitelností) alveolů, hrudní stěny a plicního parenchymu – čím nižší compliance, tím tužší (méně poddajné) plíce;
- compliance plic je snížená při deficitu surfaktantu, plicní hypertenzi, ARDS, pneumonii, kardiopulmonálním bypassu, …
- při snížené compliance je třeba optimální PEEP, vyšší PIP a vyšší inspirační čas.
- rezistence dýchací cest
- rezistence dýchacích cest je zvýšená při bronchospasmu nebo tracheobronchomalacii;
- na rezistenci dýchacích cest se podílí i endotracheální kanyla – její rezistence je nepřímo úměrná čtvrté mocnině průměru ET kanyly (čím užší ET kanyla, tím výrazně vyšší rezistence);
- při zvýšené rezistenci je třeba nižší dechová frekvence a delší expirační čas.
Oxygenace[upravit | editovat zdroj]
- okysličování krve – optimálně podle aktuálních potřeb organismu
- je ovlivněna vazebnou kapacitou hemoglobinu a srdečním výdejem; dále plicními a srdečními zkraty
- závisí na frakci vdechovaného kyslíku (FiO2) a na středním tlaku v dýchacích cestách (MAP)
- MAP závisí na PIP, PEEP, iT
- monitoruje se pomocí neinvazivního měření saturace hemoglobinu kyslíkem, pomocí vyšetření krevních plynů (paO2 – parciální tlak kyslíku v arteriální krvi) a hladiny laktátu
- spotřebu kyslíku lze snížit sedací, paralýzou, hypotermií.
Ventilace[upravit | editovat zdroj]
- vylučování oxidu uhličitého
- závisí na minutové ventilaci (= dechový objem × dechová frekvence)
- dechový objem závisí na rozdílu PIP a PEEP
- monitoruje se pomocí vyšetření krevních plynů (paCO2 – parciální tlak oxidu uhličitého v arteriální krvi).
- toleruje se tzv. permisivní hyperkapnie – tedy vyšší pCO2 za podmínky přijatelného pH (obvykle pH > 7,25), která umožňuje snížit riziko plicního baro/volumotraumatu.
Typy konvenční mechanické ventilace[upravit | editovat zdroj]
- řízená ventilace (objemově či tlakově řízená);
- podpůrné ventilační režimy (objemová či tlaková podpora);
- hybridní ventilační režimy (kombinace různých ventilačních režimů).
Tlakově řízená ventilace, PCV (pressure controlled ventilation)[upravit | editovat zdroj]
Umožňuje dodání nastaveného maximálního inspiračního tlaku (PIP) a poté pasivní výdech do atmosférického tlaku nebo předem nastaveného pozitivního tlaku (PEEP), který brání kolapsu alveolů. Dechové objemy závisí na plicní compliance a rezistenci.
- nastaven je počet dechů, PIP a PEEP;
- monitoruje se minutová ventilace.
Objemově řízená ventilace, VCV (volume controlled ventilation)[upravit | editovat zdroj]
Umožňuje dodání nastaveného dechového objemu (VT) a poté pasivní výdech do atmosférického tlaku nebo předem nastaveného pozitivního tlaku (PEEP), který brání kolapsu alveolů. Maximální inspirační tlaky (PIP) závisí na plicní compliance a rezistenci.
- nastaven je dechový objem, počet dechů (neboli minutová ventilace) a PEEP;
- monitorují se tlaky v dýchacích cestách.
Ventilační režimy[upravit | editovat zdroj]
Názvy a charakteristiky ventilačních režimů se mohou lišit v závislosti na výrobci ventilátoru.
- Režim IPPV, intermitentní ventilace pozitivním přetlakem (Intermitent Positive Pressure Ventilation)
- Režim CMV (Continuous Mandatory Ventilation)
Nesynchronizovaný ventilační režim, který se používá u paralyzovaných či apnoických pacientů. Frekvence se nastavuje vyšší než je pacientova spontánní dechová frekvence.
- Režim IMV (Intermitent Mandatory Ventilation)
Nesynchronizovaný ventilační režim. Frekvence se nastavuje nižší než je pacientova spontánní dechová frekvence, pacient tudíž může spontánně dýchat mezi řízenými dechy.
- Režim SIMV (Synchronized Intermitent Mandatory Ventilation)
Synchronizovaný ventilační režim, který podpoří nastavený počet dechů za minutu. Nádechové úsilí pacienta (trigger) spustí řízený dech. Pokud pacient dýchá rychleji, ventilátor podpoří pouze nastavený počet dechů. Pokud pacient dýchá pomaleji než je nastavený počet dechů, ventilátor synchronizuje všechny dechy a navíc dodá potřebný počet dechů k dosažení nastaveného počtu. Nastavuje se PIP, PEEP, dechová frekvence, inspirační čas a trigger (senzitivita nádechového úsilí).
- Režim SIPPV (Synchronised Intermittent Positive Pressure Ventilation) neboli AC (Assist Control)
Synchronizovaný ventilační režim, který podpoří každé nádechové úsilí pacienta. Podpora nádechu je ukončena po uplynutí nastaveného inspiračního času. Pokud pacient dýchá pomaleji než je nastavený počet dechů, ventilátor synchronizuje všechny dechy a navíc dodá potřebný počet dechů k dosažení nastaveného počtu. Pokud pacient dýchá rychleji než je nastavený počet dechů, jsou podpořené všechny dechy a při velmi vysoké dechové frekvenci či dlouhém inspiračním čase je riziko zadržování vzduchu v plicích (air trapping) a tudíž riziko air leak. Nastavuje se PIP, PEEP, dechová frekvence, inspirační čas a trigger (senzitivita nádechového úsilí).
- Režim PSV, tlakově podporovaná ventilace (Pressure Support Ventilation)
Synchronizovaný ventilační režim, který podpoří každé nádechové úsilí pacienta (podobně jako SIPPV). Podpora nádechu je ukončena při poklesu průtoku na nastavenou hodnotu. Inspirační čas je proměnný podle náplně plic (inflace). Riziko air trapping a air leak je nižší než u režimu SIPPV. Nastavuje se PIP, PEEP, dechová frekvence a senzitivita ukončení (procento maximálního průtoku v nádechu).
- Režim VG (Volume Guarantee)
Ventilátor dodává nastavený dechový objem (obvykle 4–7 ml/kg). Ventilátor změří vydechnutý objem a podle toho dodá potřebný PIP k dosažení nastaveného dechového objemu. Nastavuje se maximální PIP. Pokud při nastaveném maximálním PIP nedojde k výměně nastaveného dechového objemu, spustí se alarm. Tento režim se obvykle používá v kombinaci s PSV či SIPPV. Nefunguje při vysokém leaku (úniku vzduchu).
Vysokofrekvenční ventilace (HFV)[upravit | editovat zdroj]
Princip: výměna velmi malých dechových objemů o vysoké frekvenci.
- dechové objemy jsou srovnatelné nebo menší než mrtvý prostor
- frekvence se vyjadřuje v Hz (1 Hz = 1 cyklus/s = 60 dechů/min.)
Výhody: využití malých dechových objemů umožňuje snížit riziko barotraumatu.
Indikace HFV:
- plicní intersticiální emfyzém (PIE)
- air leak syndromy (pneumothorax, plicní intersticiální emfyzém)
- syndrom dechové tísně novorozenců (RDS)
- předstupeň mimotělní podpory (PPHN, MAS, pneumonie, hypoplastické plíce, vrozená brániční kýla)[5]
Vysokofrekvenční ventilace pozitivním přetlakem (HFPPV)[upravit | editovat zdroj]
- (frekvence dechů 60–100/min, objem: 3–4 ml/kg)
Vysokofrekvenční oscilační ventilace (HFOV)[upravit | editovat zdroj]
- využívá trvalého distenčního tlaku (MAP, mean airway pressure) s velmi rychlou oscilací tlaku kolem MAP; tímto se vytváří velmi malé dechové objemy, často menší než mrtvý prostor
- indikace:
- selhání konvenční ventilace u donošeného novorozence (PPHN, MAS)
- air leak syndromy (pneumothorax, plicní intersticiální emfyzém)
- selhání konvenční ventilace u nedonošených novorozenců (závažný syndrom dechové tísně novorozenců, plicní intersticiální emfyzém, plicní hypoplázie) nebo ke snížení barotraumatu při potřebě vysokých tlaků při konvenční ventilaci
Proměnné:
- frekvence (Hz): 10 Hz = 10 cyklů/s = 600 cyklů/min.
- MAP, mean airway pressure (cm H2O) = střední tlak v dýchacích cestách
- vysoký MAP může snížit srdeční výdej snížením žilního návratu a tím snížit krevní tlak
- amplituda = delta P = kolísání kolem MAP[6]
Vysokofrekvenční trysková ventilace (HFJV)[upravit | editovat zdroj]
- vstřikování plynů o vysoké rychlosti;
- frekvence 240-600 dechů/min.;
- dechové objemy srovnatelné nebo trochu větší než je mrtvý prostor;
- výdech je pasivní;
- indikace: především plicní intersticiální emfyzém (PIE), jinak viz HFV.[5]
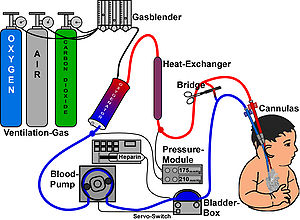
ECMO[upravit | editovat zdroj]
Komplikace a negativní účinky umělé plicní ventilace[upravit | editovat zdroj]
Komplikace intubace[upravit | editovat zdroj]
- poranění, zavedení endotracheální kanyly příliš hluboko - intubace do pravého bronchu, pneumotorax, atelektáza.
Poranění plic v důsledku umělé plicní ventilace[upravit | editovat zdroj]
- Ventilator-induced lung injury (VILI) je akutní poranění dýchacích cest a plicního parenchymu umělou plicní ventilací;
- patofyziologie VILI: poškození plic (buněčné a strukturální poškození, edém alveolů) → zánět → fibrotizace a hojení → vymizení edému (reabsorpce) → opravy (odstranění intraalveolární debris, obnova extracelulární matrix, reepitelizace povrchu alveolů, tvorba nových kapilár);
- barotrauma: ruptura alveolů v důsledku zvýšeného transalveolárního tlaku (vysoký PIP); air leak syndromy (pneumotorax, pneumomediastinum, podkožní emfyzém)
- volu(mo)trauma: poškození nadměrnou inflací plic (vysoký PEEP+VT);
- atelektotrauma: poškození kolapsem alveolů s následnou reexpanzí (ventilace bez PEEP či bez surfaktantu);
- biotrauma: indukce zánětu (aktivace makrofágů → uvolnění cytokinů TNF-α a IL-1 → stimulace cévního endotelu k uvolnění intercellular adhesion molecule-1 (ICAM-1) a E-selectinu; přilnutí neutrofilů k endotelu a transmigrace do intersticiálního alveolárního prostoru;
- ergotrauma: poškození dynamickými parametry ventilace;
- dynamické namáhání (rozdíl objemů, rozdíl tlaků, vysoký průtok) je škodlivější než statické namáhání (PEEP);
- ventilator-associated lung injury (VALI) - termín se používá při nejasnosti, zda došlo ke zhoršení vlastního onemocnění plic nebo zda to bylo za přispění umělé plicní ventilace (není jasná kauzalita).[7][8]
- auto-PEEP (intrinsic positive end expiratory pressure) - vzniká, pokud nedojde k dostatečnému výdechu, postupně narůstá PEEP, zvyšuje se riziko barotraumatu, zhoršuje se schopnost pacienta triggerovat nádech,
- heterogenní ventilace - ventilace různých oblastí plic je různá v závislosti na alveolární compliance, rezistenci dýchacích cest a dependenci (horní vs. dolní oblasti plic);
- mismatch ventilace/perfuze (zvýšený mrtvý prostor - oblasti relativně převentilované oproti perfuzi; snížené shunty - oblasti relativně podventilované oproti perfuzi);
- atrofie svaloviny bránice, slabost dýchacích svalů,
- snížená mukociliární motilita - vede k retenci sekretů a rozvoji pneumonie.[9]
Systémové komplikace umělé plicní ventilace[upravit | editovat zdroj]
- snížený srdeční výdej, narušení monitorace hemodynamiky,
- zhoršená perfuze splanchniku, stresové vředy trávicího traktu, hypomotilita trávicího traktu,
- retence tekutin,
- akutní renální selhání,
- zvýšený intrakraniální tlak,
- zánět,
- narušený spánek.[9]
Komplikace oxygenoterapie[upravit | editovat zdroj]
- toxicitu kyslíku způsobují reaktivní formy kyslíku, které dokáží poškodit tkáně indukcí nekrózy či apoptózy, pokud množství reaktivních forem kyslíku překročí antioxidační schopnost organismu.
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
- Umělá plicní ventilace • Umělá plicní ventilace/SŠ (sestra)
- Oxygenoterapie • Hyperbarická oxygenoterapie • Toxicita kyslíku
Reference[upravit | editovat zdroj]
- ↑ a b c d e f g h i j Rennie and Robertson, Section 5 - Chapter 27 - Part 2
- ↑ Rennie and Robertson, Section 5 - Chapter 19
- ↑ a b Rennie and Robertson, Section 5 - Chapter 13
- ↑ Rennie and Robertson, Section 5 - Chapter 25
- ↑ a b GOMELLA, TL, et al. Neonatology : Management, Procedures, On-Call Problems, Diseases, and Drugs. 7. vydání. Lange, 2013. s. 71-89. ISBN 978-0-07-176801-6.
- ↑ http://www.adhb.govt.nz/newborn/guidelines/respiratory/hfov/hfov.htm
- ↑ https://www.uptodate.com/contents/ventilator-induced-lung-injury
- ↑ ATTAR, Mohammad Ali a Steven M DONN. Mechanisms of ventilator-induced lung injury in premature infants. Seminars in Neonatology. 2002, roč. 5, vol. 7, s. 353-360, ISSN 1084-2756. DOI: 10.1053/siny.2002.0129.
- ↑ a b HYZY, R C. Physiologic and pathophysiologic consequences of mechanical ventilation [online]. UpToDate, ©2020. [cit. 2020-09-25]. <www.uptodate.com>.