Infekce ohrožující plod
(přesměrováno z Infekční nemoci v graviditě)
Nitroděložní infekce embrya nebo plodu jsou nejčastěji vyvolány viry, bakteriemi a prvoky. Cesty průniku infekčních původců mohou být: ascendentní (per continuitatem z porodních cest/endometria matky, např. při urogenitálních infekcích), hematogenní (z krevního oběhu matky přes placentární bariéru) a descendentní (z vejcovodů).[1][2]
Za kongenitální (adnátní, vrozené) infekce plodu lze považovat infekce, které po zpravidla manifestním průběhu u matky postihnou i vyvíjející se embryo nebo plod. Onemocnění se může manifestovat buď ještě intrauterinně, nebo až po porodu. Klinický průběh a následky infekce závisí kromě typu původce a infekční dávky také na aktuálním stáří infikovaného embrya nebo plodu.[2]
Nejčastější původce vrozených infekcí lze shrnout zkratkou STORCH: Syfilis, Toxoplasmóza, Ostatní (parvovirus B19, virus varicela-zoster, Listeria monocytogenes, virus hepatitidy B, HIV, Chlamydia trachomatis, Borelia burgdorferi, enteroviry), Rubeola, Cytomegalovirus, Herpes simplex.[2]
Vrozené infekce novorozence tvoří skupinu intrauterinních infekcí, které mají silný teratogenní účinek a mohou se manifestovat podobným klinickým obrazem:
- CNS: časně atrofie CNS, mikrocefalie (CMV), kalcifikace (toxoplazmóza), hydrocefalus, encefalitida,
- hepatosplenomegalie, hepatopatie, ikterus s obstrukční složkou,
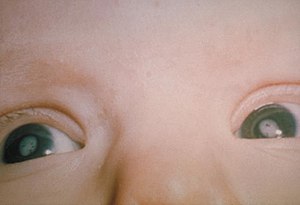
- smysly: hluchota a katarakta (rubeola), chorioretinitis, mikroftalmie,
- myokarditis, pneumonitis, celkově těžký stav podobný sepsi, multiorgánové selhání.
Diagnóza se opírá o průkaz specifických IgM protilátek v séru novorozence.[3] U vybraných chorob (např. CMV infekce) je možné také upřesnit přenos infekčního agens z matky na plod vyšetřením plodové vody získané amniocentézou. [4]
Syfilis[upravit | editovat zdroj]
Vrozená syfilis (lues connata, congenita) je infekce plodu nebo novorozence spirochetou Treponema pallidum získanou od matky transplacentárně během těhotenství nebo přímým kontaktem s lézemi při porodu. Infekce plodu může nastat během kteréhokoliv stadia syfilis matky. Čím delší doba uplyne od primární infekce matky, tím menší je pravděpodobnost přenosu infekce na plod. Onemocnění je nesmírně závažné – vede k předčasným porodům, potratům, vrozené infekci či dokonce ke smrti novorozenců. Syfilis je chronické systémové infekční onemocnění, které se přenáší především pohlavním stykem. Protilátky proti syfilis se vyšetřují u všech těhotných žen.[5] V případě pozitivního screeningu je indikována léčba penicilinem, který má efekt v terapii těhotné, prevenci přenosu na plod i terapii infikovaného plodu.[6]
| Časná forma vrozené syfilis (do 2 let věku) | Pozdní forma vrozené syfilis |
|---|---|
| Hepatosplenomegalie | Hutchinsonovy zuby |
| Hemoragická rinitida (koryza) | Intersticiální keratitida očí (ve věku 5 až 20 let) |
| Condylomata lata | Hluchota na podkladě n. VIII (ve věku 10 až 14 let) |
| Osteochondritida, periostitida | Sedlovitý nos, prominující mandibula |
| Mukokutánní léze (buly na dlaních a ploskách) | Periorální fisury (ragády) |
| Ikterus | Mentální retardace, křeče |
| Non-imunní hydrops plodu | Šavlovité holeně, Olympijské čelo |
| Hemolytická anémie, koagulopatie, trombocytopenie | Cluttonovy klouby (symetrické nebolestivé otoky kolen) |
| Pneumonitis | |
| Nefrotický syndrom | |
| Intrauterinní růstová retardace (IUGR) |
Hutchinsonova triáda je manifestace pozdní vrozené syfilis a zahrnuje soudkovité řezáky, poškození zraku (intersticiální keratitidu) a sluchu (poškození VIII. hlavového nervu).[7]
Toxoplasmóza[upravit | editovat zdroj]
Toxoplazmóza je parazitární onemocnění, jehož původcem je prvok Toxoplasma gondii. Lidé se mohou nakazit pozřením nedostatečně tepelně zpracovaného masa nebo kontaktem s infikovanými kočkami či jejich exkrementy. Toxoplazmóza se přenáší na plod zejména při primoinfekci těhotné ženy a riziko přenosu infekce z těhotné ženy na plod stoupá s gestačním stářím. Nejzávažnější důsledky má infekce na počátku těhotenství. Do klinického obrazu vrozené toxoplazmózy nejčastěji patří chorioretinitida, intrakraniální kalcifikace a hydrocefalus, při současné manifestaci se hovoří o tzv. Sabinově trias.[8] Většina infikovaných dětí je asymptomatických.[9] Toxoplazmózu lze prokázat sérologicky a pomocí PCR z tělesných tekutin. K léčbě se používá pyrimetamin, sulfadiazin a kyselina listová.[8] V České republice není zaveden sérologický screening těhotných žen na toxoplazmózu.
Zarděnky[upravit | editovat zdroj]
Virus zarděnek může vyvolat vrozenou rubeolu (zarděnkovou embryo/fetopatii, Greggův syndrom).[2]
- Klinický obraz
Riziko a rozsah poškození plodu závisí na gestačním věku při vzniku mateřské infekce. Riziko poškození plodu klesá s délkou gravidity:
- infekce matky před 8. týdnem gravidity – potrat či Greggův syndrom:
- hluchota (nedoslýchavost způsobená poškozením funkce vnitřního ucha);
- vrozené srdeční vady;
- postižení oka (katarakta, retinopatie);
- často též postižení CNS (mikrocefalus);
- na kůži purpura či petechie ("Blueberry muffin" obraz dítěte) jako důsledek trombocytopenie;
- někdy přítomen ikterus vyvolaný hepatitidou, hepatosplenomegalie;[10]
- myokarditida, intersticiální pneumonie, meningoencefalitida.[3]
- infekce ve 13. až 16. týdnu – asi 1/3 plodů má poškozený sluch;
- infekce po 18. týdnu – riziko pro plod minimální.[9]
- Diagnostika
- Sérové IgM proti rubeole.
- Prevence
- Oočkování proti zarděnkám.[3]
Před plánovaným početím se doporučuje ženám sérologické vyšetření, případné doplnění očkování. Pokud je těhotná žena vystavena infekci v prvním trimestru a nemá přítomné ochranné protilátky, doporučuje se za 2–3 týdny zopakovat sérologické vyšetření a při vzniku protilátek zvážit ukončení těhotenství.[10]
Infekční hepatitida B[upravit | editovat zdroj]
K vertikálnímu přenosu HBV z matky na dítě může vzácně dojít intrauterinně, většinou se uskuteční v perinatálním období při porodu, ale dítě se může infikovat i postnatálně, zejména při kojení a dalším kontaktu s matkou (VHB se může vylučovat do mléka). V graviditě je povinný screening HBsAg. Novorozenci HBsAg pozitivních matek jsou v den narození očkováni (pasivní + aktivní imunizace) a tím je výrazně omezen vertikální přenos HBV. Díky tomuto očkování nezvyšuje vaginální porod riziko přenosu HBV. Po propuštění z porodnice je vhodné sledovat HBsAg pozitivní matky a jejich děti v hepatologických ambulancích infekčních oddělení.[11]
Prevence přenosu HBV dle Vyhlášky MZd ČR č. 537/2006 a 299/2010 Sb. o očkování proti infekčním nemocem – imunizační schéma novorozenců HBsAg pozitivních matek:
- 0–12 (24) hod.: imunoglobulin proti hepatitidě B (např. neoHepatect® i.v.);
- 0–24 hod.: 1. dávka vakcíny proti HBV (např. Engerix B® 10 µg (0,5 ml) i.m.);
- 6 týdnů: 1. dávka hexavakcíny (např. Infanrix Hexa® 0,5 ml i.m.);
- nejdříve za měsíc 2. dávka hexavakcíny;
- nejdříve za měsíc 3. dávka hexavakcíny;
- dále viz běžné očkovací schéma.[11][12]
U dětí s nepříznivým zdravotním stavem po narození lze aktivní imunizaci odložit do 7. dne života.[11]
V perinatálním období se nevyšetřuje pupečníková ani žilní krev dítěte na přítomnost HBsAg. Tato vyšetření jsou zatížena značnou falešnou pozitivitou výsledků, což by mohlo při chybné interpretaci vést k chybnému ukončení vakcinace. Po očkování, vzhledem k podání 5 dávek vakcíny proti hepatitidě B, není nutné vyšetřovat protilátky anti-HBs. Většina dětí protilátky anti-HBs vytvoří a bude celoživotně chráněna před vznikem HBsAg pozitivity. Přesto je vhodné ve věku 2-3 let stanovit HBsAg, negativní výsledek vyloučí vzácnou infekci u vakcinovaného dítěte.[11]
Infekční hepatitida C[upravit | editovat zdroj]
K vertikálnímu přenosu HCV z matky na dítě může vzácně dojít intrauterinně, většinou se uskuteční v perinatálním období při porodu, ale dítě se může infikovat i postnatálně, zejména při kojení a dalším kontaktu s matkou. K vertikálnímu přenosu viru HCV dochází u 5–10 % viremických matek. Děti jsou asymptomatické, většinou se rozvíjí chronická hepatitida, ale vznik cirhózy v dětství je raritní. Prevence vertikálního přenosu HCV prakticky neexistuje, způsob porodu ani kojení četnost infekcí neovlivňují (vaginální porod nezvyšuje riziko přenosu HCV; HCV se může v malé míře vylučovat do kolostra, což ale nezvyšuje riziko infikování dětí; HCV se prakticky nevylučuje do mléka). Vyšetření anti-HCV není v graviditě povinné. Je vhodné jej provést u žen s rizikovým chováním, zejména s předchozím intravenózním užíváním drog. Děti anti-HCV pozitivních matek jsou očkovány podle klasického očkovacího schématu, nemají žádné omezení či výjimku v očkování. Po propuštění z porodnice je vhodné sledovat anti-HCV pozitivní matky a jejich děti v hepatologických ambulancích infekčních oddělení.[11]
V perinatálním období se nevyšetřuje pupečníková ani žilní krev dítěte na přítomnost protilátek anti-HCV či nukleové kyseliny viru hepatitidy C (HCV RNA). Tato vyšetření jsou zatížena značnou falešnou pozitivitou výsledků, což by mohlo při chybné interpretaci vést k chybné diagnostice infekce virem hepatitidy C u dítěte. Pozitivita anti-HCV může přetrvávat v prvním roce dítěte, výjimečně ještě ve druhém roce. Infekci vyloučí vymizení anti-HCV a negativní výsledek HCV RNA. Naopak infekci u dítěte staršího 1 roku potvrdí přítomnost HCV RNA a dlouhodobé přetrvávání pozitivity anti-HCV protilátek.[11]
Pouze u žen, které jsou současně infikovány HCV a HIV, je v ČR indikován porod císařským řezem a vyloučeno kojení dítěte, tato opatření snižují hlavně riziko přenosu HIV na dítě.[11]
HIV[upravit | editovat zdroj]
V graviditě povinný screening HIV – sérologie. Přenos HIV je možný transplacentárně, intra partum či kojením. Mateřské IgG proti HIV přechází přes placentu, neinfikované děti se stávají séronegativními až kolem 9 měsíců věku. Diagnostika neonatální HIV infekce: PCR při porodu, v 1. měsíci a mezi 3.a 4. měsícem života. Průměrná doba od infikace do klinické manifestace AIDS je 4-5 let, koincidence infekce CMV urychluje progresi AIDS.[9]
Riziko perinatálního přenosu snižuje antiretrovirotikum zidovudin – podává se v těhotenství a poté dítěti do 4-6 týdnů věku. Profylaxe pneumocystové pneumonie cotrimoxazolem.
Cytomegalovirus[upravit | editovat zdroj]
Vrozená cytomegalová infekce je poměrně častá kongenitální infekce (3-4 případy/1000 živě narozených). Asi 1/2 žen je vnímavých k CMV infekci a téměř u 1 % z nich může dojít k primární infekci během těhotenství. Přibližně 40 % porodí infikovaného novorozence.
- Klinický obraz
K poškození dítěte dochází vzácně – 90 % novorozenců je asymptomatických a další vývoj je příznivý. 5 % novorozenců má klinické projevy infekce (neurologické a/nebo senzorické postižení): porucha růstu, mikrocefalie, encefalitida, postižení sluchu, petechie, purpura, anémie, ikterus, hepatosplenomegalie, pneumonie. U 5 % novorozenců se manifestuje později – poškození sluchu.[9]
- Léčba
Antivirotika – ganciclovir, foscarnet, cidofovir, krevní produkty bez CMV.[3]
Herpes simplex[upravit | editovat zdroj]
Přenos během porodu z infikovaných porodních cest matky nebo ascendentní cestou, většinou HSV-2. Při primární genitální infekci matky je riziko infekce novorozence 40 %, při rekurentní infekci < 3 %.
- Klinický obraz
Klinická manifestace kdykoliv během prvních 4 týdnů po porodu. Typické kožní léze na kůži, sliznicích, spojivkách. Encefalitida – špatná prognóza, vysoká mortalita. Generalizované systémové onemocnění – špatná prognóza, vysoká mortalita.
- Léčba
Parenterální podávání acicloviru. Při primoinfekci matky (genitální herpetické léze) je indikován porod císařským řezem.[9]
Varicela-zoster[upravit | editovat zdroj]
Při infekci do 20. týdne gravidity – nízké riziko postižení plodu (2 %: těžké jizevnaté poškození pokožky, poškození očí a CNS). Při infekci 5 dní před porodem, až 2 dny po porodu (plod není chráněn mateřskými protilátkami) – vysoké riziko ohrožení plodu/novorozence, indikováno podání VZIG a profylaktické zajištění aciclovirem. Úmrtnost až 5 %.
Těhotným ženám exponovaným VZV se podává varicela-zoster imunoglobulin (VZIG) a aciclovir.[9]
Listerióza[upravit | editovat zdroj]
Listerióza je poměrně vzácné onemocnění způsobené bakterií Listeria monocytogenes, které postihuje zejména novorozence, starší lidi a imunokompromitované jedince. Těhotná žena se typicky nakazí pozřením kontaminované stravy. Plod/novorozenec se může nakazit transplacentárně anebo během porodu (ascendentně, vertikálně) či po něm. Probíhá se pod obrazem sepse, pneumonie či meningitidy a má vysokou mortalitu. Závažné infekce mohou být provázeny granulomatózním exantémem (granulomatosis infantiseptica) - mikroabscesy po celém těle, zejm. v játrech a slezině. Pozdní ("late-onset") infekce se kromě meningitidy mohou manifestovat také kolitidou provázenou průjmem či sepsí bez meningitidy. Late-onset infekce mají při adekvátní léčbě nízkou mortalitu. L. monocytogenes se prokazuje kultivačně a léčí se antibiotiky, iniciálně ampicilinem s aminoglykosidem.[13][7]
Další infekce[upravit | editovat zdroj]
Mezi další infekce patří především bakteriální infekce plodu způsobené širokou plejádou bakterií. Často se jedná o druhy, které jsou součástí normální mikroflóry zažívacího traktu a kůže. Nevyvinutý imunitní systém plodu se však není schopen adekvátně bránit.
Přehled[upravit | editovat zdroj]
| Vyšetření v těhotenství | Vyšetření novorozence | Léčba | Kojení | |
|---|---|---|---|---|
| Syfilis | netreponemový a treponemový test | netreponemový a treponemový test či přímý průkaz | penicilin | ano |
| Hepatitida B | sérologie (HBsAg) | ne | pasivní+aktivní imunizace | ano |
| Hepatitida C | sérologie (nepovinná) | ne | ano | |
| HIV | sérologie | PCR | antiretrovirotikum | NE |
| Agens | Znaky u novorozence |
|---|---|
| Zarděnky | Greggův syndrom: IUGR, mikrocefalie/hydrocefalus, mikroftalmie, katarakta, chorioretinitis, glaukom, hluchota, VSV (PDA), hepatosplenomegalie, petechie, purpura, ikterus |
| HSV-2/ HSV-1 | Intrauterinní: IUGR, mikrocefalie, chorioretinitis, vezikulární kožní léze
Postnatální: lokalizované/ diseminované onemocnění, encefalitida, keratokonjuktivitida, kožní vezikuly |
| CMV | IUGR, mikrocefalie, chorioretinitis, periventrikulární kalcifikace, hluchota, hepatosplenomegalie, petechie, purpura, ikterus, pneumonie |
| Toxoplasma gondii | Sabinova trias: chorioretinitis, hydrocefalus, intrakraniální kalcifikace
hepatosplenomegalie, petechie, purpura, ikterus |
| VZV | IUGR, chorioretinitis, katarakta, mikroftalmie, jizvy na kůži, hypoplasie končetin
Neonatální varicella - nákaza 5 dní před - 2 dny po porodu, septické orgánové postižení |
| Syfilis | Časná: krvavá rýma, lakované paty (deskvamace dlaní a ploskek), osteodystrofie (destrukce metafýz tibií), hepatosplenomegalie (pazourková játra)
Pozdní: Hutchinsonova trias (soudkovité zuby, intersticiální keratitida, percepční hluchota), sedlový nos, ragády, vyklenutí čela, šavlovité tibie |
| Parvovirus B19 | Neimunitní hydrops fetalis, aplastická anemie |
| Listerioza | Granulomatosis infantiseptica - mikroabscesy kůže, jater atd., sepse, spontánní potrat/ předčasný porod |
| Chlamydia trachomatis | Přenos při porodu: konjuktivitida, pneumonie |
| Neisseria gonorrhae | Přenos při porodu: konjuktivitida, sepse, meningitida |
| HIV | Rozvoj příznaků mezi 3-6m: porucha růstu, rekurentní infekce, hepatosplenomegalie, neurologické abnormality |
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
- Vrozená syfilis • Kongenitální toxoplazmóza • HBsAg pozitivní matka a novorozenec • Vrozená listerióza • Vrozená infekce virem herpes simplex • Vrozená kapavka • Vrozená cytomegalová infekce • HIV infekce v těhotenství
- Infekce v novorozeneckém věku • Novorozenecká sepse
- Význam chlamydií a mycoplasmat v perinatologii
- Teratogeny
Externí odkazy[upravit | editovat zdroj]
- JĚŽOVÁ, Marta, Sylva HOTÁRKOVÁ a Katarína MŮČKOVÁ, et al. Hypertextový atlas fetální patologie : Multimediální podpora výuky klinických a zdravotnických oborů [online]. Portál Lékařské fakulty Masarykovy univerzity [online], ©2008. Poslední revize 2.2.2010, [cit. 26.11.2011]. ISSN 1801-6103. <http://portal.med.muni.cz/clanek-463-hypertextovy-atlas-fetalni-patologie.html>.
- SEDLÁČEK, D, I ŠUBRT a J DORT. Kongenitální infekce [online]. Solen.cz, ©2007. [cit. 2012-07-07]. <http://solen.cz/pdfs/ped/2007/02/02.pdf>.
Reference[upravit | editovat zdroj]
- ↑ VELEMÍNSKÝ, M a V POTUŽNÍK. Infekce plodu a novorozence. 1. vydání. Praha : Avicenum, 1984. s. 160.
- ↑ a b c d SEDLÁČEK, D, I ŠUBRT a J DORT. Kongenitální infekce. Pediatrie pro praxi [online]. 2007, roč. -, vol. 2, s. 72-76, dostupné také z <http://solen.cz/pdfs/ped/2007/02/02.pdf>.
- ↑ a b c d MUNTAU, Ania Carolina. Pediatrie. 4. vydání. Praha : Grada, 2009. s. 32-34. ISBN 978-80-247-2525-3.
- ↑ BENOIST, Guillaume, Marianne LERUEZ-VILLE a Jean François MAGNY, et al. Management of pregnancies with confirmed cytomegalovirus fetal infection. Fetal Diagn Ther [online]. 2013, vol. 33, no. 4, s. 203-14, dostupné také z <https://www.ncbi.nlm.nih.gov/pubmed/23571413>. ISSN 1015-3837 (print), 1421-9964.
- ↑ http://www.perinatologie.cz/dokumenty/doc/doporucene-postupy/p-2015-zasady-dispenzarni-pece-ve-fyziologickem-tehotenstvi.pdf
- ↑ PAVELKA, J, et al. Případ sekundární syfilitidy u 15letého chlapce. Pediatrie pro praxi [online]. 2010, roč. 11, vol. 5, s. 330-332, dostupné také z <https://www.pediatriepropraxi.cz/pdfs/ped/2010/05/11.pdf>.
- ↑ a b c POLIN, Richard a Alan SPITZER. Fetal and Neonatal Secrets. 3. vydání. Elsevier Health Sciences, 2013. 558 s. s. 355-357. ISBN 9780323091398.
- ↑ a b MALDONADO, Y A a J S READ. Diagnosis, Treatment, and Prevention of Congenital Toxoplasmosis in the United States [online]. American Academy of Pediatrics, ©2017. [cit. 2018-08-22]. <http://pediatrics.aappublications.org/content/early/2017/01/26/peds.2016-3860>.
- ↑ a b c d e f LEBL, J, J JANDA a P POHUNEK, et al. Klinická pediatrie. 1. vydání. Galén, 2012. 698 s. s. 8-10. ISBN 978-80-7262-772-1.
- ↑ a b KELBLEROVÁ, Aneta. Infekční exantémová onemocnění v dětském věku. Pediatrie pro praxi [online]. 2009, roč. 10, s. 176-179, dostupné také z <https://www.pediatriepropraxi.cz/>. ISSN 1803-5264.
- ↑ a b c d e f g PODEŠVOVÁ, H. Postup péče o novorozence HBsAg pozitivních a anti-HCV pozitivních matek : Doporučené postupy v neonatologii [online]. Česká neonatologická společnost České lékařské společnosti J.E.Purkyně, ©2007. [cit. 2012-09-05]. <https://www.infekce.cz/Standardy/NovorVHBDP.pdf>.
- ↑ PETRÁŠ, M. OČKOVACÍ KALENDÁŘ v ČR (2010) : OČKOVACÍ KALENDÁŘ platný v ČR (od 1.11.2010) - pro novorozence HBsAg pozitivních matek [online]. ©2010. [cit. 2012-09-05]. <https://www.vakciny.net/principy_ockovani/pr_04.html>.
- ↑ TESINI, B L. Neonatal Listeriosis [online]. Merck Sharp & Dohme Corp, Poslední revize 2018-07, [cit. 2018-10-03]. <https://www.msdmanuals.com/professional/pediatrics/infections-in-neonates/neonatal-listeriosis>.
- ↑ MARCDANTE, Karen J. a KLIEGMAN, Robert. Nelson essentials of pediatrics. 7th ed. Philadelphia: Elsevier Saunders, c2015. ISBN 978-1-4557-5980-4.