Infekční mononukleóza
| Infekční mononukleóza | |
| Infectious mononucleosis | |
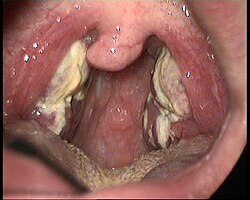 Pseudomembranózní angína při infekční mononukleóze | |
| Původce | virus Epsteina-Barrové (EBV) |
|---|---|
| Přenos | nemocný člověk nebo zdravý nosič viru, sliny, transfuze |
| Inkubační doba | 4 dny až 4 týdny |
| Klinický obraz | pseudomembranózní angína, horečka, hepatosplenomegalie |
| Diagnostika | krevní obraz, jaterní testy, průkaz heterofilních protilátek |
| Léčba | symptomatická: jaterní dieta, hepatoprotektiva, vitaminy, antipyretika; ATB jen při superinfekci |
| Komplikace | hemolytická anémie, trombocytopenie, ruptura sleziny, meningoencefalitida |
| Očkování | neexistuje |
| Incidence v ČR | 1,2–1,5 tis. ročně |
| Klasifikace a odkazy | |
| MKN | B27 |
| MeSH ID | D007244 |
| Medscape | 222040 |
Infekční mononukleóza (nemoc studentů, polibková nemoc, nemoc z líbání) je onemocnění vyvolané primoinfekcí virem Epsteina-Barrové (EBV). Klinicky se podobá streptokokové angíně, neboť se projevuje horečkou, bolestí v krku, lymfadenopatií a hepatosplenomegalií, ale na rozdíl od angíny neodpovídá na antibiotickou léčbu. V České republice patří mezi poměrně častá onemocnění (2–2,5 tisíce případů ročně).[1]
Podstatně méně často (asi ve 20 % případů) se jedná o tzv. syndrom infekční mononukleózy vyvolaný obvykle cytomegalovirem (CMV), popř. vzácně adenoviry, HIV, HHV-6 či Toxoplasma gondii.[2][3]
Epidemiologie
Zdrojem nákazy je nemocný člověk nebo zdravý nosič viru. Přenašečem může být i rekonvalescent, EBV přetrvává v organizmu po celý život v latentním stavu a může dojít k jeho reaktivaci (stejně jako u ostatních herpetických infekcí). K promořování populace dochází od útlého věku, u dětí do 2 let bývá primoinfekce bez příznaků. Nejvyšší výskyt je v pubertě, u mladistvých a mladých dospělých mezi 15–24 lety. Nad 40 let se infekční mononukleóza prakticky nevyskytuje.
Patogeneze
EBV se přenáší slinami při úzkém kontaktu (líbáním, společným jídlem…), je možný i přenos transfuzí krve. Inkubační doba je 4 dny až 4 týdny [1]. Virus infikuje epitel faryngu. Odtud vstupuje do B-lymfocytů a způsobí jejich polyklonální aktivaci, takže B-lymfocyty začnou produkovat protilátky. Následně virus pomocí B-lymfocytů putuje do všech orgánů, což způsobí aktivaci buněčné imunity (cytotoxickych T-lymfocytů a NK-buněk) a tím se potlačí infekce. Pokud k jejich aktivaci nedojde, může pokračovat nekontrolovatelná lymfoproliferace se závažným až smrtelným průběhem (X-vázaný lymfoproliferativní syndrom).[2]
Akutní fázi onemocnění ukončují aktivované supresorové T-buňky, které se v periferní krvi jeví jako atypické lymfocyty („Pfeifferovy buňky“)[4]. Část infikovaných B-lymfocytů i přesto přežívá a je zdrojem pozdějšího vylučování viru slinami. Onemocnění zanechává dlouhodobou imunitu.
Klinický obraz
Začátek může být náhlý nebo pozvolný s prodromy jako jsou bolesti hlavy či břicha, bolestmi v krku, myalgie, nevolnost, nechutenství, únava, pocení, horečka (u 90 % dětí; může dosahovat až 40 °C a trvat 10–14 dní). Objevuje se však typická trias:
- pseudomembranózní angína (hypertrofické prosáklé tonzily s oboustrannými povlaky),
- krční lymfadenopatie (v 90 % případů; zvětšené bývají uzliny submandibulární, kolem kývačů, nuchální, někdy i axilární či inguinální),
- hepatosplenomegalie (hepatomegalie ve 1/3 případů, splenomegalie v 1/2 případů – nejvýraznější ve 2. týdnu).
Dále se mohou objevit:
- petechie na patře (Holzelovo znamení) ve 25–60 % případů,
- otoky víček (Bassův příznak) v 1/3 případů,
- vyrážka různého charakteru,
- subikterus,
- rhinofonie,
- zápach z úst (foetor ex ore).
Onemocnění ustupuje do 2–4 týdnů, ale únava, slabost a nechutenství může přetrvávat několik měsíců.[2]
Diagnostika
- Krevní obraz: leukocytóza s lymfocytózou a monocytózou s velkými atypickými lymfocyty, neutropenie a lehká trombocytopenie.
- Jaterní testy: elevace aminotransferas a laktátdehydrogenázy (obvykle 2–3×, ale někdy i 10× a více).
- CRP může být různě zvýšeno podle přítomnosti bakteriální superinfekce.
- Diagnostickým kritériem je průkaz heterofilních protilátek (Paul-Bunnellova reakce – u malých dětí často negativní; OCH-Ericsonův test) a specifických protilátek metodou ELISA (VCA – kapsidový antigen, EA – časný antigen, EBNA – jaderný antigen), event. PCR.
- Primoinfekce: vzestup IgM a IgG proti VCA, poté i EA, chybí Ig proti EBNA.
- Latentní stadium: pozitivní Ig proti EBNA.
- Reaktivace infekce: IgG proti VCA, EBNA, EA a někdy i IgM proti VCA.
Komplikace
- Obstrukce dýchacích cest hypertrofií tonzil a lymfadenopatií.
- Hematologické: autoimunitní hemolytická anémie, mírná trombocytopenie bez krvácivých projevů, vzácně aplastická anémie.
- Neurologické: serózní meningitida, meningoencefalitida, polyradikuloneuritida, cerebelitida, myelitida, syndrom Guillain-Barré.
- Plicní: intersticiální pneumonitida.
- Ruptura sleziny: nejčastěji ve 2.–3. týdnu onemocnění, projevy: bolesti břicha a příznaky hemoragického šoku.
- Vzácně: myokarditida, perikarditida, akutní akalkulózní cholecystitida, chorioretinitida, rhabdomyolýza.
- Duncanův syndrom: fatální průběh primoinfekce EBV u chlapců s primární imunodeficiencí (X-vázaný lymfoproliferativní syndrom)[2].
Léčba
Léčba je symptomatická. Doporučuje se klidový režim, racionální strava - vyhýbat se především smaženým a silně kořeněným jídlům (dříve se předepisovala jaterní dieta, dnes se již nedoporučuje), hepatoprotektiva, vitaminy, antipyretika, obklad na krk, kloktadlo.
- Antibiotika se podávají jen při superinfekci (předpokládané či prokázané).
- Kortikoidy při výrazném nálezu v krku a při problémy s polykáním, dechovými obtížemi apod.
Po prodělání infekční mononukleózy je vhodná půlroční dispenzarizace (celkový stav, krevní obraz, jaterní testy).[2][5]
- Onemocnění podléhá hlášení, izolace není nutná.
- Profylaxe a prevence neexistují.
![]() Při podání ATB aminopenicilinové řady dochází v 90–100 % případů k výsevu výrazného červeného splývajícího makulopapulózního exantému někdy až hemoragického charakteru.[2] Jedná se o imunopatologickou reakci III. typu, a může se objevit i při podání aminopenicilinu i po 2–3 měsících po odeznění klinických příznaků infekční mononukleózy. Nejedná se o alergii na aminopeniciliny![6]
Při podání ATB aminopenicilinové řady dochází v 90–100 % případů k výsevu výrazného červeného splývajícího makulopapulózního exantému někdy až hemoragického charakteru.[2] Jedná se o imunopatologickou reakci III. typu, a může se objevit i při podání aminopenicilinu i po 2–3 měsících po odeznění klinických příznaků infekční mononukleózy. Nejedná se o alergii na aminopeniciliny![6]
Syndrom infekční mononukleózy
Syndrom infekční mononukleózy je onemocnění klinicky velmi podobné infekční mononukleóze, ale nesplňuje všechna laboratorní kritéria a chybí heterofilní protilátky. Klinicky se projevuje jako krční lymfadenopatie a dalšími symptomy, které jsou méně časté (nález v krku, hepatosplenomegalie).
- Toto onemocnění způsobuje
- lidský CMV,
- vzácně pak HIV, virus rubeoly, adenoviry, Toxoplasma gondii, HHV-6 a HHV-7.
Zdroj, přenos a inkubační doba se liší podle původce. Diagnózu určíme na základě lymfadenopatie, atypických lymfocytů, zvýšení aminotransferáz v krvi bez nárůstu laktát-dehydrogenázy a sérologického průkazu původce. Prognóza je dobrá, léčíme symptomy (tělesný klid a jaterní dieta).[7]
![]() Rozlišení etiologických agens není příliš významné s výjimkou rozpoznání primoinfekce HIV, které má zásadní důležitost pro pacienta a jeho okolí.
Rozlišení etiologických agens není příliš významné s výjimkou rozpoznání primoinfekce HIV, které má zásadní důležitost pro pacienta a jeho okolí.
| KRITÉRIUM | Infekční mononukleóza | Syndrom infekční mononukleózy |
|---|---|---|
| Původce | EBV (virus Epstan-Barrové) | CMV, HIV, rubeola, toxoplasma |
| Lymfadenopatie | ✔ | ✔ |
| Atypické lymfocyty | ✔ | ✔ |
| Aminotransferázy | zvýšené | zvýšené |
| Laktátdehydrogenáza | zvýšená | norma |
| Heterofilní protilátky | zvýšené | × |
| Hepatální syndrom | ✔ | může být |
| Nález v krku | ✔ | může být |
Odkazy
Souvisejíci články
Externí odkazy
Reference
- ↑ Skočit nahoru k: a b ROZSYPAL, Hanuš. Základy infekčního lékařství. 1. vydání. Praha : Karolinum, 2015. 566 s. ISBN 978-80-246-2932-2.
- ↑ Skočit nahoru k: a b c d e f AMBROŽOVÁ, H. Infekční mononukleóza. Pediatrie pro praxi [online]. 2005, roč. 6, vol. 5, s. 244-246, dostupné také z <www.pediatriepropraxi.cz>. ISSN 1803-5264.
- ↑ Havlík J, et al, Infekční nemoci, 2. vyd., Galén 2002; 144–145.
- ↑ MUNTAU, Ania Carolina. Pediatrie. 4. vydání. Praha : Grada, 2009. s. 188-190. ISBN 978-80-247-2525-3.
- ↑ HRODEK, Otto a Jan VAVŘINEC, et al. Pediatrie. 1. vydání. Praha : Galén, 2002. s. 619-621. ISBN 80-7262-178-5.
- ↑ KAREN, Igor, Vítězslav KOLEK a Michaela MATOUŠKOVÁ, et al. Antibiotická terapie respiračních, močových a kožních infekcí v ordinaci všeobecného praktického lékaře : doporučené diagnostické a terapeutické postupy pro všeobecné praktické lékaře 2018. - vydání. Centrum doporučených postupů pro praktické lékaře, Společnost všeobecného lékařství, 2018. ISBN 9788088280118.
- ↑ ROZSYPAL, Hanuš. Základy infekčního lékařství. 1. vydání. Praha : Karolinum, 2015. 566 s. ISBN 978-80-246-2932-2.





