Melanom
(přesměrováno z Melanoblastom)
| Tento článek potřebuje aktualizaci! | ||||
| V článku jsou zastaralé informace. Nahraďte je aktuálnějšími. | ||||
| Část k aktualizaci: Adjuvantní terapie | ||||
Maligní melanom je nádorové onemocnění, které vychází z neoplastické proliferace melanocytů. Řadí se mezi neuroektodermové nádory. Maligní melanom postihuje převážně kůži, ale může postihnout i oko, ucho, leptomeningy, GIT a sliznici úst nebo genitálu. Incidence melanomu roste, přičemž postihuje především bílou populaci.
Melanom se vyskytuje ve čtyřech základních histologických typech: povrchově se šířící melanom, lentigo maligna melanom, akrolentiginózní melanom a nodulární melanom. Základem terapie je chirurgická resekce nádoru spolu s dostatečným lemem přiléhající kůže, popřípadě extirpace lymfatických uzlin. Adjuvantně připadá v úvahu léčba interferonem α, specifickými vakcínami, BRAF inhibitory (Vemurafenib) a CTLA-4 blokátory (Ipilimumab).
Epidemiologie[upravit | editovat zdroj]
Incidence melanomu celosvětově roste. U bílé populace ve Spojených státech se za posledních dvacet let incidence melanomu více než ztrojnásobila. Incidence melanomu vykazuje geografické rozdíly. Zatímco v Severní Americe je 6,4 nových případů na 100 000 mužů a 11,7 nových případů na 100 000 žen, v Austrálii a na Novém Zélandu je to už 37,7 případů na 100 000 mužů a 29,4 případů na 100 000 žen.[1] Incidence melanomu v České republice byla v roce 2018, 24,7 na 100 000 obyvatel, poměr zastoupení mužů a žen bylo v roce 2018 1,2:1.[2]
Maligní melanom tvoří přibližně 4 % všech kožních nádorů, je ale zodpovědný až za 73 % úmrtí na kožní nádory. Celosvětově je přežití vyšší v rozvinutých zemích (91 % v US, 81 % v Evropě) než v rozvojových zemích (přibližně 40 %). Nižší mortalita ve vyspělých zemích je dána především větší osvětou obyvatel, která vede ke včasnější diagnóze a léčbě.[1]
Maligní melanom postihuje především bílou populaci. Prevalence melanomu u hispánské populace ve Spojených státech je přibližně šestkrát nižší než u populace bílé. U Afroameričanů je to dokonce až dvacetkrát nižší prevalence. Mortalita Hispánců a Afroameričanů na maligní melanom je nicméně vyšší než u populace bílé. Důvodem je častější postižení akrálním melanomem a pokročilejší stav onemocnění.[1]
Do 39 let je výskyt melanomu častější u žen, od 40 let je častější u mužů. Celkově jsou ženy postiženy mírně častěji (poměr muži ku ženám, 0,97:1), nicméně mortalita je vyšší u mužů.[1]
Medián diagnózy melanomu je 59 let, nicméně u žen mezi 25–29 lety je melanom nejčastějším typem rakoviny a mezi 30–34 lety je druhým nejčastějším typem rakoviny hned za karcinomem prsu. Maligní melanom postihuje více starší jedince, kteří i častěji onemocnění podlehnou. Proto by starší lidé měli být hlavním cílem sekundární prevence melanomu.[1]
Patofyziologie[upravit | editovat zdroj]
Patofyziologie rozvoje melanomu není plně objasněna. Předpokládá se více patogenetických mechanismů rozvoje melanomu. Melanom vzniká nejen na slunci exponované kůži, kde se jako hlavní patogenetický faktor uplatňuje UV záření, ale i v místech, která jsou před zářením relativně chráněna (trup).[3]
Maligní melanom doprovází mutace v genech BRAF, NRAS a KIT. Jednotlivé zastoupení mutací je závislé na způsobu expozice slunečnímu záření. Zatímco mutace BRAF vzniká více při intermitentní expozici slunci a je častější u povrchově se šířícího melanomu, mutace v KIT vzniká více při chronické expozici nebo na relativně neexponované kůži a je častější u nodulárního melanomu. [3]
Melanom vzniká buď malignizací již přítomného melanocytárního névu nebo častěji de novo (ve více než 70 % případů).[3]
Mezi rizikové faktory se řadí:
- věk nad 50 let, [4]
- vyšší citlivost na sluneční záření,
- excesivní expozice slunečnímu záření v dětství, bulózní dermatitida po spálení sluncem v dětství,
- zvýšený počet atypických (dysplastických) névů [3] nebo velký kongenitální névus (větší než 20 cm v dospělosti), [4]
- rodinný výskyt melanomu,
- přítomnost měnící se pigmentové skvrny, [3]
- imunosuprese,
- užívání solária. [4]
Klinický obraz a histopatologické typy[upravit | editovat zdroj]
Melanom se u mužů, bělochů, vyskytuje nejčastěji na trupu, zatímco u bílých žen na bérci nebo zádech. Melanomy u Hispánců, Afroameričanů a Asiatů se nejčastěji objevují na plantě, dále v subunguální lokalizaci, na dlaních a sliznicích.
Melanom může postihovat jak kůži, tak sliznice (například orální) nebo oko.[5]
Podle charakteru růstu, anatomické lokalizace postižení a míry poškození sluncem se kožní melanom rozděluje do čtyř základních klinickopatologických subtypů:
Povrchově se šířící melanom[upravit | editovat zdroj]
Tento subtyp představuje přibližně 70 % kožních melanomů a je nejčastějším subtypem melanomu u jedinců mezi 30–50 lety.[5]
Nádor se zprvu chová jako carcinoma in situ, který roste radiálně a nemá sklony metastazovat. V této fázi může melanom setrvat měsíce až roky. Vyskytuje se nejčastěji na trupu mužů nebo na bérci žen. Vzniká při intermitentní expozici slunci.[5]
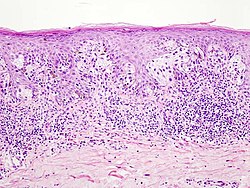
Často se projevuje varovnými příznaky ABCD (viz diagnóza). Bývá buďto plochý nebo mírně vyvýšený. Většinou bývá větší než 6 mm. Histologicky je patrná pagetoidní distribuce atypických melanocytů v epidermis (podobně jako rozptýlené broky po výstřelu z brokovnice, tzv. "buckshot scatter").[5]
Nodulární melanom[upravit | editovat zdroj]
Představuje 15–30 % kožních melanomů.[5]
Nodulární melanom postrádá fázi carcinoma in situ, relativně rychle roste a invaduje hlubší struktury kůže. Nejčastější lokalizací jsou nohy a trup mužů i žen. Vzniká při intermitentní expozici slunci.[5]
Většinou se neprojevuje varovnými příznaky ABCDE a může snadno uniknout pozornosti. Většinou se projevuje jako hnědo-černá papula nebo až nodulární útvar, který snadno ulceruje a krvácí. Navíc může být léze amelanocytární, tedy bez pigmentu.[5]
Lentigo maligna melanom[upravit | editovat zdroj]
Incidence lentigo maligna melanomu roste. Postihuje především starší jedince okolo 65 let věku.[5]
Lentigo maligna je carcinoma in situ s radiálním růstem bez sklonů k metastazování. Léze je obvykle většího průměru (1–3 cm) tmavohnědé až černé pigmentace, i když hypopigmentace také nejsou výjimkou. V tomto stadiu lentigo maligna setrvává minimálně 10–15 let než dojde k dermální invazi a vzniku lentigo maligna melanomu, který na povrchu vytváří vyvýšený modročerný nodulus. Typickou lokalizací je hlava, krk a paže. Vzniká při chronické expozici slunci.[5]
Akrolentiginózní melanom[upravit | editovat zdroj]
Nejméně častý subtyp melanomu u bílé populace, ale nejčastější subtyp melanomu u populace tmavé pleti (Afroameričané, Hispánci, Asiaté).[5]
Nádor se zprvu chová jako carcinoma in situ, který roste radiálně a nemá sklony metastazovat. V této fázi může melanom setrvat měsíce až roky. Nejčastěji se vyskytuje na dlaních, chodidlech nebo pod nehtovou ploténkou (subunguální melanom). Subunguální melanom se manifestuje difuzní změnou barvy nebo jako pigmentový pás pod nehtovou ploténkou. Šíření pigmentu k proximálnímu nebo laterálnímu nehtovému valu se označuje jako Hutchinsonův znak, typický pro subunguální melanom. Akrolentiginózní melanom není vázán na expozici slunci podobně jako melanomy sliznic.[5]
Diferenciálně diagnosticky je nutno pomýšlet na benigní junkční melanocytární névus, subunguální hematom a onychomykózu.[5]
Vzácné subtypy kožního melanomu[upravit | editovat zdroj]
Vyskytují se v méně než pěti procentech případů.
- Desmoplastický melanom je vzácný, ale důležitý subtyp kožního melanomu, který se vyskytuje převážně u starších jedinců (60−65 let věku). Postihuje především slunci vystavenou kůži hlavy a krku. Klinicky spíše připomíná nemelanocytární nádory kůže a proto může dojít k prodlení v diagnóze. Desmoplastický melanom se má často perineurální šíření a s oblibou lokálně recidivuje. Pro terapii se proto doporučuje radikální excize s adjuvantní radioterapií.
- Mukózní (lentiginoózní) melanom.
- Maligní modrý névus.
- Melanom vznikající z velkého kongenitálního névu.
- Melanom měkkých částí (clear cell sarcoma).
- Amelanocytický melanom je bez pigmentu a může se vyskytnout současně s kterýmkoliv subtypem melanomu (většinou nodulární nebo desmoplastický). Může imitovat bazocelullární nebo spinocelulární karcinom, dermatofibrom nebo i léze vlasového folikulu.[5]
Diagnostika[upravit | editovat zdroj]
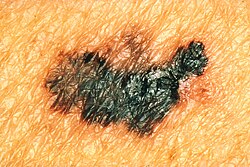
Nejčastějším varovným znakem melanomu je nově vzniklá a měnící se pigmentová skvrna. Mohou se objevit příznaky jako je krvácení, svědění, ulcerace nebo bolest v místě pigmentové skvrny. Pro klinické potřeby bylo vytvořeno pravidlo ABCDE, které hodnotí varovné příznaky melanomu:
- A – Asymmetry (asymetrie) – pigmentová skvrna není symetrická.
- B – Border irregularity (nepravidelnost ohraničení) – okraje skvrny jsou nerovné, vroubkaté nebo nejasně ohraničené.
- C – Color variation (barevná pestrost) – zbarvení není uniformní, vykazuje různé odstíny barev pokožky, hnědé a černé. Bílá, červená nebo modrá barva pigmentové skvrny bývá znepokojivým nálezem.
- D – Diameter (průměr) – průměr větší než 6 mm je pro melanom charakteristický, i když se mohou objevit i průměry menší. Jakýkoliv růst skvrny si zaslouží vyšetření.
- E – Evolution (vývoj) – pigmentová skvrna se mění v čase. Tento bod je důležitý hlavně u nodulárního melanomu nebo amelanocytárního melanomu (bez pigmentu), které mohou postrádat body ABCD.
Léze, které vykazují tyto charakteristiky se hodnotí jako potenciální melanom.[6]
Pro kliniku je praktické hodnotit varovný příznak "ošklivého káčátka". Jedná se o takovou pigmentovou skvrnu, která se nějakým způsobem odlišuje od ostatních. Je vhodné tento příznak kombinovat s kritérii ABCDE.[6]
Při podezření na melanom je důležitá biopsie podezřelé léze na kůži či sliznici (excize s 1–3 mm lemem zdravé tkáně) a následné histologické vyšetření. Ve zprávě z biopsie se pak dočteme pěti základních informací:
- Tloušťka tumoru v milimetrech (Breslow)[7] – je nejdůležitější prognostický faktor, měří se od horní hranice stratum granulosum po nejhlubší bod invaze tumoru. Čím větší je tato tloušťka, tím vyšší je potenciál k metastazování a tudíž i horší prognóza.[8]
- Ulcerace[7] – je druhým nejdůležitějším prognostickým faktorem, její přítomnost posouvá zvyšuje staging.[8]
- Kožní počet mitóz[7] – počet mitóz na 1/mm2 zvyšuje pravděpodobnost metastazování a zhoršuje prognózu pacienta.[8]
- Mikrosatelitóza[7]
- Anatomický stupeň invaze (Clark) – pouze pro tumory menší nebo rovné 1 mm a pokud nemůže být zhodnocen mitotický index; volitelný pro tumory větší než 1 mm.[7] Dle statistik nemá takový prognostický význam pro přežití pacientů jako má Breslow, ulcerace, mitotický index, věk, pohlaví nebo lokalizace léze.[8]
Při nejasnostech v histologii může diagnóze dopomoci imunohistochemické barvení, například na S-100, HMB-45 (homatropine methylbromide 45), melan-A/Mart-1 nebo markery proliferace jako je Ki67 (proliferating cell nuclear antigen).[7]
Pokud je tumor větší (nebo roven) než 1 mm nebo pokud tenčí tumor projevuje nepříznivé prognostické faktory jako je ulcerace nebo vyšší počet mitóz, provádí se biopsie sentinelové uzliny, která nám pomůže určit staging onemocnění.[9]
Zvýšené hodnoty sérové LDH v biochemickém vyšetření jsou negativním prognostickým markerem, jsou spojeny s kratší dobou přežití.[9]
Indikace k zobrazovacím vyšetřením jako je RTG, CT, MRI či PET se zvažují individuálně, například pro zhodnocení přítomnosti metastáz.[9]
Staging[upravit | editovat zdroj]
Melanom je dle histologie rozdělen do stádií 0–IV:
- Stadium 0 je carcinoma in situ.
- Stadium I a II mají jako kriterium hloubku invaze.
- Stadium III postihuje regionální lymfatické uzliny.
- Stadium IV představuje vzdálené metastázy v kůži, podkoží, uzlinách, ve viscerální oblasti, na skeletu či CNS.
Jednotlivá stadia mají navíc podskupiny podle přítomnosti různých znaků, například přítomnosti ulcerace, počtu mitóz nebo hodnoty LDH (laktátdehydrogenázy). Například léze o šířce 2,01–4 mm bez ulcerací je hodnocena jako stadium IIA, ale stejná léze s ulceracemi je hodnocena jako IIB.[10]
Terapie[upravit | editovat zdroj]
Chirurgie[upravit | editovat zdroj]
Základní metodou terapii pro lokalizovanou formu maligního melanomu je chirurgická resekce nádorového ložiska s dostatečně širokým lemem zdravé kůže. Pro carcinoma in situ je tento lem široký 5 mm. Pro "low risk" melanomy hloubky (Breslow) 1 mm a méně se doporučuje excidovat lem 1 cm široký. U melanomů hloubky 1 mm a více se doporučuje lem 2 cm. Širší lem než 2 cm dle studií nepřinesl klinický benefit.[11]
Elektivní disekce lymfatických uzlin může dle studií vypracované WHO zlepšit prognózu pacientů s maligním melanomem.[11]
Dříve se řešil problém, jestli provádět regionální lymfadenektomii při melanomech hloubky 1 mm a vyšší (Breslow) a nebo menší než 1 mm, ale s negativními prognostickými znaky jako je ulcerace, lymfovaskulární invaze nebo vyšší počet mitóz. V 90. letech minulého století se pro maligní melanom začalo používat metody biopsie sentinelové uzliny (SLNB), která tento problém vyřešila.[11] Pro zobrazení sentinelové uzliny se používá injekční aplikace 99mTc peritumorózně. Radiofarmakon je lymfatiky drénováno do spádové lymfatické uzliny. Peroperačně lze tuto uzlinu identifikovat gamma kamerou. Druhou možností je aplikace barviv, jako je methylenová modř nebo lymphazurin, které spádovou uzlinu zbarví. Při kombinaci obou metod je pravděpodobnost záchytu sentinelové uzliny přibližně 95 % (ovlivněno anatomickou lokalizací).[12]. Takto lokalizovaná sentinelová uzlina se odebere a je zkoumána histologicky, popř. imunohistochemicky pro přítomnost mikrometastáz. Pokud je bioptický vzorek pozitivní, provede se kompletní disekce lymfatických uzlin (CLND). Při negativitě nálezu se uzliny ponechají.[11]
Adjuvantní terapie[upravit | editovat zdroj]
Adjuvantní terapie v podobě chemoterapie (terapie dacarbazinem), radioterapie, biologické terapie, nespecifické imunomodulace nebo terapie vitamíny nemá vliv na přežití pacientů a je stále předmětem výzkumu.[13]
Jednou z nadějí může být vysokodávková terapie interferonem α, která statisticky snižuje výskyt relapsu. Nevýhodou je dlouhodobá terapie vysokými dávkami a z toho plynoucí vedlejší účinky. Těmi mohou být chřipkovité příznaky, projevy nesnášenlivosti vůči terapii nebo indukce autoimunity s tvorbou autoprotilátek (antithyreoidální, antinukleární, anticardiolipinové). Prognostický význam indukované autoimunity u maligního melanomu je stále předmětem studií.[13]
Druhou nadějí může být aplikace specifických vakcín, které obsahují antigenní struktury melanomu. Tyto vakcíny, jak bychom mohli očekávat, nemají význam v prevenci, ale působí jako stimulátor imunitního systému u pokročilých forem onemocnění (St. III, IV). Na rozdíl od terapie interferonem nemá tolik nežádoucích účinků. Účinnost samostatně podávaných vakcín se neprokázala, nadějí je ale kombinace peptidové vakcíny (gp100:209-217(210M)) s vysokodávkovou terapií IL-2, která má zatím dobré výsledky.[13]
Třetí cestou výzkumu jsou tzv. BRAF-inhibitory (Vemurafenib), tedy inhibitory některých mutovaných forem serin-threonin kináz. Terapie Vemurafenibem výrazně snižuje riziko progrese onemocnění a prodlužuje dobu přežití. Nicméně tuto cestu musí doplnit další studie.[13]
U metastatického nebo neresekabilního melanomu je možno použít Ipilimumab, monoklonální protilátku proti cytotoxickému T-lymfocytárnímu antigenu 4 (CTLA-4). Blokádou CTLA-4 se docílí posílení aktivity a proliferace T-lymfocytů. Vlastní protitumorózní mechanismus účinku je nespecifický, zprostředkovaný aktivitou T-lymfocytů.[14]
Jak je patrno z předešlého textu, diagnostika a terapie maligního melanomu je závislá na mezioborové spolupráci. Podílí se na ní dermatolog, patolog, chirurg, specialista na nukleární medicínu, onkolog, popř. radiační onkolog.[15]
Pacienti, u kterých byl diagnostikován maligní melanom, by měli být dispenzarizováni pro riziko relapsu. Nejčastěji se metastázy objevují po 1–3 letech po léčbě primárního tumoru. U 4–8 % pacientů s maligním melanomem v anamnéze se do 3–5 let rozvine nové primární ložisko melanomu.[16]
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
Externí odkazy[upravit | editovat zdroj]
Reference[upravit | editovat zdroj]
- ↑ a b c d e SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-overview>.
- ↑ UZIS, Ústav zdravotnických informací a statistiky ČR. Evropský den melanomu [online]. ©2021. [cit. 2023-05-22]. <https://www.uzis.cz/index.php?pg=aktuality&aid=8499>.
- ↑ a b c d e SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-overview>.
- ↑ a b c SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-clinical>.
- ↑ a b c d e f g h i j k l m SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-clinical>.
- ↑ a b SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-clinical>.
- ↑ a b c d e f SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-workup>.
- ↑ a b c d SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-workup>.
- ↑ a b c SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-workup>.
- ↑ SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-workup>.
- ↑ a b c d SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-treatment>.
- ↑ Rogerio I. Neves. Increased Post–Operative Complications With Methylene Blue Versus Lymphazurin In Sentinel Lymph Node Biopsies For Skin Cancers [online]. ©2011. [cit. 2012-03-09]. <http://200.40.135.66:90/toc/7574/2011/7574-20110401-5-10.pdf>.
- ↑ a b c d SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-treatment>.
- ↑ SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-medication>.
- ↑ SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-treatment#a1129>.
- ↑ SWETTER, Susan M. Cutaneous melanoma [online]. Poslední revize 2011, [cit. 2012-02-23]. <https://emedicine.medscape.com/article/1100753-followup>.