Biochemické vyšetření u hyperlipoproteinémie
(přesměrováno z Biochemické vyšetření hyperlipoproteinemie)
Problematika poruch lipidového metabolismu se v posledních letech dostává do popředí zájmu především v souvislosti s prevencí a léčbou kardiovaskulárních onemocnění. Podstatnou úlohu v diagnostice hyperlipoproteinémií a sledování terapie mají biochemická vyšetření.
Základním laboratorním vyšetřením je stanovení celkového cholesterolu a triacylglycerolů v séru (plazmě), dále stanovení LDL- a HDL-cholesterolu.
K dalším již specializovanějším vyšetřením patří stanovení typických apoproteinů apoA-I (HDL) a apoB-100 (LDL), popř. i lipoproteinu(a) a elektroforéza lipoproteinů, jejíž význam se snižuje. Postupně se rozvíjí i DNA diagnostika, postihující příčiny některých HLP.
Laboratorní diagnostika poruch lipidového metabolismu se musí opírat o vyšetření krevních lipidů alespoň ze dvou odběrů krve v rozmezí 2–8 týdnů, za běžného životního stylu. U jednotlivých parametrů se zjistí rozdíly a pokud jsou nižší než přípustné hodnoty, vypočte se aritmetický průměr pro každý analyt. V případě překročení kritického rozdílu mezi 2 po sobě jdoucími analýzami se provede třetí vyšetření.
| Analyt | Kritický rozdíl [%] |
|---|---|
| Celkový cholesterol | > 20 |
| LDL-cholesterol | > 25 |
| HDL-cholesterol | > 25 |
| Triacylglyceroly | > 65 |
Je třeba rovněž vzít v úvahu, že vyšetření lipidového metabolismu je významně ovlivněno životním stylem (dietní návyky, pohybová aktivita, tělesná hmotnost), farmakoterapií (hormonální antikoncepce, hormonální substituční léčba ad.) a probíhajícím akutním nebo nekompenzovaným onemocněním. Proto vyšetření krevních lipidů nemá být prováděno tehdy, kdy lze předpokládat, že výsledek nebude vypovídat o situaci za běžného životního stylu (krátce po dovolené, při hospitalizaci z jiných důvodů, akutním diabetes mellitus, v těhotenství a půl roku po něm atd.).
Stanovení celkového cholesterolu[upravit | editovat zdroj]
Princip[upravit | editovat zdroj]
Cholesterol je v krevní plazmě transportován jako součást lipoproteinů, z největší části ve frakci LDL, méně v HDL a VLDL. Z tohoto cholesterolu jsou přibližně dvě třetiny esterifikovány vyššími mastnými kyselinami, zbytek je neesterifikován.
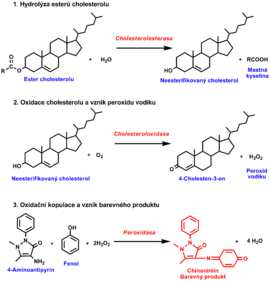
- Běžně je v séru (plazmě) stanovován celkový cholesterol. Proto vlastnímu stanovení celkového cholesterolu předchází hydrolýza esterů cholesterolu na volný cholesterol a mastné kyseliny pomocí enzymu cholesterolesterázy (CE).
- Následuje oxidace neesterifikovaného cholesterolu na 4-cholesten-3-on za současného vzniku peroxidu vodíku v reakci katalyzované cholesteroloxidázou (CHOD).
- Poslední reakce využívá peroxidu vodíku k oxidační kopulaci 4-aminoantipyrinu a fenolu v přítomnosti dalšího enzymu peroxidázy (POD). Vzniká barevný produkt, jehož absorbance je úměrná množství cholesterolu (obr. 2).
Hodnocení[upravit | editovat zdroj]
- Se stoupající koncentrací celkového cholesterolu se zvyšuje riziko aterosklerózy. Podle českých a evropských doporučení má být koncentrace celkového cholesterolu < 5,0 mmol/l. Celkový cholesterol by měl být stanoven u všech osob nad 18 let v rámci prevence. Vyšetření by mělo být i v případě normálního výsledku t.j. do 5,0 mmol/l opakováno za 5 let.
- Pokud je koncentrace vyšší a dále u nemocných s ischemickou chorobou srdeční a dalších rizikových osob, přistupujeme k podrobnějšímu vyšetření lipidového spektra stanovením LDL- a HDL cholesterolu a triacylglycerolů.
- U pacientů se zvýšeným rizikem kardiovaskulárního onemocnění (např. diabetici) by celkový cholesterol měl být nižší < 4,5 mmol/l a u osob s již manifestním kardiovaskulárním onemocněním dokonce < 4,0 mmol/l.
- Zvýšená koncentrace cholesterolu se dále často nachází u diabetiků nebo u hypotyreózy. Ke snížení koncentrace celkového cholesterolu dochází např. u pokročilých jaterních cirhóz nebo hypertyreózy nebo malnutrici.
- Je markerem pro celkovou mortalitu a pro KVO rizikovým faktorem. Vztah cholesterolu k celkové mortalitě je nelineární, má tvar písmene J nebo U, který lze vysvětlit mechanismem reverzní kauzality.
Hodnoticí meze[upravit | editovat zdroj]
Koncentrace celkového cholesterolu v séru (S-cholesterol celkový): 2,9–5,0 mmol/l.
Stanovení LDL-cholesterolu (LDL-C)[upravit | editovat zdroj]
Princip[upravit | editovat zdroj]
Koncentraci LDL-cholesterolu lze zjistit nepřímo pomocí výpočtu nebo přímou analýzou.
Nepřímé stanovení LDL-C[upravit | editovat zdroj]
- Při nepřímém stanovení LDL-C se používá tzv. Friedewaldův vzorec.
- LDL-cholesterol = celkový cholesterol – HDL-cholesterol – TG/2,2
- Vychází z předpokladu, že cholesterol v séru je obsažen ve frakci HDL, LDL a VLDL. Výpočet vyžaduje měření tří různých analytů – celkového cholesterolu, HDL-cholesterolu a triacylglycerolů. Tím se zvyšuje možnost analytických chyb. Celkový cholesterol a HDL-cholesterol stanovujeme přímo. Zjištění cholesterolu ve VLDL je obtížné. Určujeme ho na základě předpokladu, že molární poměr cholesterolu ve VLDL činí průměrně 45 % obsahu celkových triacylglycerolů; potom zlomek TG/2,2 představuje cholesterol ve VLDL částicích. Vzorec lze použít pouze za předpokladu, že hodnota triacylglycerolů není vyšší než 4,5 mmol/l, nesmějí být přítomna chylomikra.
Přímé stanovení LDL-C[upravit | editovat zdroj]
Do praxe se postupně zavádí přímé stanovení LDL-cholesterolu homogenními metodami bez nutnosti separačních kroků a centrifugace, jejichž výhodou je možnost automatizace. Zjednodušení analýzy bylo dosaženo použitím různých detergentů a dalších reagencií, které specificky blokují nebo rozpouštějí jednotlivé lipoproteinové frakce. Tímto způsobem se oddělí LDL částice, v nichž se v závěrečné fázi analýzy určí obsah cholesterolu.
Pro přímé stanovení LDL-C bylo vypracováno několik postupů. Analýza bývá rozdělena do dvou kroků.
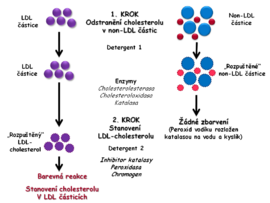
- Jeden z postupů využívá různých detergentů a dalších látek k selektivnímu zablokování cholesterolu v non-LDL částicích (HDL, VLDL a chylomikrony), jejichž cholesterol se stává nedostupným pro působení enzymů používaných k jeho stanovení. V neblokovaných LDL-částicích je po uvolnění stanoven cholesterol enzymovou metodou popsanou u celkového cholesterolu pomocí reakcí cholesterolesterázy, cholesteroloxidázy a peroxidázy (Obr. 3A).
- V jiné metodě je v první fázi pomocí detergentu uvolněn cholesterol z chylomikronů, VLDL a HDL. Uvolněný cholesterol je přeměněn pomocí enzymů až na 4-cholesten-3-on a peroxid vodíku. Peroxid vodíku vzniklý v této fázi není využit k tvorbě barevného produktu, neboť by interferoval v dalším kroku stanovení. Proto je rozložen katalázou na vodu a kyslík. Při této reakci se nevyvíjí zbarvení.Ve druhé fázi jiný detergent uvolní cholesterol z LDL a ten je poté stanoven podobně jako u celkového cholesterolu (Obr. 3B).
Existují i další metody pro stanovení přímého LDL-cholesterolu.
Hodnocení[upravit | editovat zdroj]
- Zvýšená koncentrace LDL-cholesterolu se významně podílí na rozvoji aterosklerózy. Doporučená koncentrace LDL-cholesterolu je podle současných českých a evropských doporučení < 3,0 mmol/l.
- Pro pacienty se zvýšeným rizikem kardiovaskulárního onemocnění jsou doporučovány koncentrace LDL < 2,6 mmol/l a pro pacienty s již rozvinutým kardiovaskulárním onemocněním < 1,8 mmol/l.
Hodnoticí meze[upravit | editovat zdroj]
LDL-cholesterol v séru: 1,2–3,0 mmol/l
Stanovení HDL-cholesterolu (HDL-C)[upravit | editovat zdroj]
Princip[upravit | editovat zdroj]
Starší metody pro stanovení HDL-C
Starší metody využívají postupy založené na stanovení cholesterolu v HDL částicích po odstranění non-HDL částic. Vysrážené lipoproteinové částice jsou odděleny centrifugací. V supernatantu je poté stanovena koncentrace cholesterolu v HDL částicích pomocí běžně používaných fotometrických metod.
Přímé stanovení HDL-C[upravit | editovat zdroj]
Moderní snadno automatizovatelné metody využívají podobně jako je tomu u LDL-C přímého stanovení HDL-cholesterolu pomocí homogenních metod bez precipitace a centrifugace. Pro přímé stanovení HDL-C bylo vypracováno několik postupů. Analýza bývá rozdělena do dvou kroků.
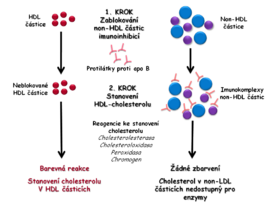
- V prvním kroku jsou blokovány všechny non-HDL částice (VLDL, LDL, chylomikrony). Zablokováním non-HDL částic se znemožní reakce v nich obsaženého cholesterolu s enzymy používanými k jeho stanovení. Blokace může být dosaženo imunoinhibicí pomocí protilátek namířených proti apoB, který je součástí VLDL, LDL i chylomikronů. Protilátky vytvářejí s non-HDL rozpustné imunokomplexy. V dalším kroku detergent rozpustí HDL částice a pomocí enzymů cholesterolesterázy, cholesteroloxidázy a peroxidázy je měřen cholesterol v HDL stejným způsobem jako při stanovení celkového cholesterolu, tj. pomocí enzymů (obr. 4A).
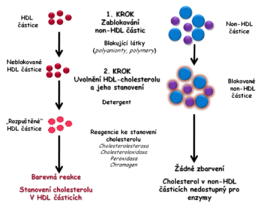
- Další metoda používá k blokaci polyaniontů a polymerů, které se selektivně adsorbují na povrch non-HDL lipoproteinům. Ty jsou potom chráněny vůči detergentům, které uvolňují cholesterol obsažený pouze v HDL částicích. Druhý krok analýzy je analogický postupu popsanému u první metody (obr. 4B).
Hodnocení[upravit | editovat zdroj]
- Koncentrace HDL-cholesterolu by měly být > 1,0 mmol/l u mužů a > 1,2 mmol/l u žen. Zvýšený HDL-C je považován za „negativní rizikový“ faktor rozvoje aterosklerózy a naopak hladiny nižší než 1,0 mmol/l jsou spojovány se zvýšeným rizikem aterosklerózy.
- Nízký HDL provází metabolický syndrom, nízkou tělesnou aktivitu, DM 2.typu, kuřáctví cigaret a konzumaci velkého množství sacharidů.
Hodnoticí meze[upravit | editovat zdroj]
- HDL-cholesterol v séru (muži): 1,0–2,1 mmol/l
- HDL-cholesterol v séru (ženy): 1,2–2,7 mmol/l
Stanovení triacylglycerolů[upravit | editovat zdroj]
Princip[upravit | editovat zdroj]
Doporučené rutinní metody stanovení triacylglycerolů využívají několika enzymových reakcí.
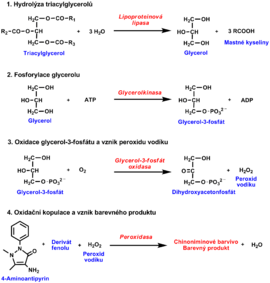
- Lipoproteinová lipáza katalyzuje hydrolýzu triacylglycerolů na glycerol a mastné kyseliny.
- Uvolněný glycerol se převádí působením glycerolkinázy v přítomnosti ATP na glycerol-3-fosfát, který je pomocí glycerol-3-fosfátoxidázy oxidován na dihydroxyacetonfosfát.
- Současně vzniklý peroxid vodíku je využíván v další reakci katalyzované peroxidázou k oxidační kopulaci 4-aminoantipyrinu s derivátem fenolu. Vzniká chinoniminové barvivo, jehož absorbance se odečítá.
Hodnocení[upravit | editovat zdroj]
- Zvýšená koncentrace triacylglycerolů je nezávislým rizikovým faktorem aterosklerózy. Česká a evropská doporučení považují za normální koncentraci triacylglycerolů v séru hodnotu < 1,7 mmol/l.
- Koncentrace TG > 1,7 mmol/l (nalačno) je považována za ukazatel zvýšeného kardiovaskulárního rizika. Vyšší triacylglyceroly bývají spojené se sníženými hladinami HDL a předpovídají vysoké koncentrace remnantů bohatých na cholesterol a malých hustých částic LDL typu B.
- Koncentrace triacylglycerolů se zvyšuje během 2 hodin po jídle a maxima dosahuje za 4–6 hodin, proto musí být krev na stanovení triacylglycerolů odebírána po 12–14hodinovém lačnění. Vzorky plazmy s koncentrací TG vyšší než 3,4 mmol/l opaleskují, při hladinách TG nad 11,3 mmol/l jsou přítomny chylomikrony a plazma je mléčně zakalená.
- Při terapii se klade velký důraz na dietu s nízkým obsahem tuků a cukrů, na zvýšenou tělesnou aktivitu, dostatek antioxidantů v potravě a na celkovou hypolipidemickou léčbu.
Hodnoticí meze[upravit | editovat zdroj]
Koncentrace triacylglycerolů v séru (fS-triacylglyceroly): 0,45–1,7 mmol/l
Odvozené parametry lipidového metabolismu[upravit | editovat zdroj]
Cílem těchto výpočtů je zpřesnit stanovení rizika, které vyplývá z naměřených hodnot krevních lipidů.
Aterogenní index[upravit | editovat zdroj]
- Z naměřených hodnot týkajících se cholesterolu lze počítat různé aterogenní indexy. Doručován je index, který bere v úvahu vliv koncentrace celkového cholesterolu i HDL-C na riziko kardiovaskulárních onemocnění. Index zohledňuje fakt, že zvýšený HDL-C je „negativní rizikový faktor“, snižující riziko ischemické choroby srdeční (ICHS). Současné zvýšení celkového i HDL cholesterolu nemusí riziko ICHS zvyšovat.
- Celkový cholesterol/HDL-cholesterol
Doporučená hodnota[upravit | editovat zdroj]
Aterogenní index: < 5,0
Non-HDL-cholesterol[upravit | editovat zdroj]
- Je využíván k odhadu rizika aterosklerózy v případech, kdy není možno vypočítat koncentraci LDL-C. Představuje cholesterol obsažený v potenciálně aterogenních lipoproteinových částicích (LDL, IDL, VLDL, zbytkové chylomikrony).
- Non-HDL-cholesterol (mmol/l) = celkový cholesterol (mmol/l) – HDL-cholesterol (mmol/l)
Doporučená hodnota[upravit | editovat zdroj]
Non-HDL-cholesterol: < 3,8 mmol/l
Chylomikronový test[upravit | editovat zdroj]
Princip:
- Měření koncentrace chylomikronů není běžně prováděno. Ve vzorcích odebraných po 12hodinovém lačnění by se neměly vyskytovat. Pro jejich přítomnost svědčí silná chylozita séra. K důkazu lze provést chylomikronový test, který spočívá v pozorování opalescentního až bílého prstence po 12hodinovém stání séra při 4 °C. Během této doby flotují eventuálně přítomné chylomikrony k hladině vzorku. Každé zdravé sérum má být po 12hodinovém lačnění úplně čiré.
- Vzhled séra při chylomikronovém testu může upozornit i na jiné poruchy v metabolismu lipoproteinů.
Hodnocení[upravit | editovat zdroj]
| Vzhled | Změny v lipoproteinech |
|---|---|
| Čirý | normální sérum nebo zvýšeny LDL částice |
| Mléčně zkalená horní vrstva, sérum pod touto vrstvou je čiré | mléčně zkalená horní vrstva odpovídá chylomikronům, které během inkubace vyplavou na povrch |
| Difuzní zkalení celého vzorku (chylózní sérum) | zvýšeny VLDL částice, intenzita zákalu závisí na množství triacylglycerolů ve VLDL |
| Mléčně zkalená horní vrstva a difuzní zkalení infranatantu | zvýšeny chylomikrony a VLDL |
| Úzká krémovitá horní vrstva a difuzní zkalení infranatantu | zvýšení chylomikronových zbytků a IDL |
Elektroforéza sérových lipoproteinů[upravit | editovat zdroj]
Princip[upravit | editovat zdroj]
- Lipoproteinové částice se dělí v elektrickém poli podle rozdílné velikosti povrchového náboje, v tomto případě podmíněného rozdílným množstvím bílkovin v jednotlivých frakcích. Využívá se především pro průkaz některých abnormálních lipoproteinů a při diagnostice méně častých typů hyperlipoproteinémií a pro detekci aterogenního lipoproteinu Lp (a).
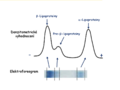
- Nejrychleji v oblasti α se pohybují nejmenší částice s nejvyšším obsahem proteinů α-lipoproteiny (HDL). Na úrovni mezi α-2 a β jako pre-β-lipoproteiny migrují VLDL částice. LDL částice představují obvykle nejvýraznější frakci jako β-lipoproteiny v oblasti β-globulinů. Chylomikrony, pokud jsou přítomny v séru, zůstávají na startu, někdy mohou vytvářet pruh, který je viditelný od místa startu až k α oblasti. V poloze mezi α a β-lipoproteiny (HDL a LDL) se může objevit další frakce charakteristická pro lipoprotein (a) – Lp(a), který představuje rizikový faktor pro vznik aterosklerózy a kardiovaskulárních onemocnění.
- Provedení elektroforézy sérových lipoproteinů je obdobné jako u elektroforézy sérových bílkovin s tím rozdílem, že k barvení se používají lipofilní barviva např. Sudanová čerň. Elektroforéza lipoproteinů se obvykle provádí na agarosovém gelu, který umožňuje dobré oddělení pre-β-lipoproteinů.
Hodnocení[upravit | editovat zdroj]
- Elektroforeogram lze vyhodnotit denzitometricky při vlnové délce 580 nm. Výsledek se vyjadřuje v procentech optické hustoty pro jednotlivé frakce vzhledem k celkové barevné ploše. Stanovené hodnoty spolu s dalšími ukazateli (celkový cholesterol, triacylglyceroly) slouží k charakterizaci hyperlipoproteinémií (Obr. 7, 8, 9).
- V praxi se provádí také hodnocení pouze vizuální. Biologický nález se srovnává s referenčními hodnotami a výsledek se posuzuje ve smyslu zvýšení (snížení) jednotlivých frakcí.
| Referenční hodnoty | |
|---|---|
| α-lipoproteiny | 23–46 % |
| pre-β-lipoproteiny | 3–18 % |
| β-lipoproteiny | 42–63 % |
Odkazy[upravit | editovat zdroj]
Související články[upravit | editovat zdroj]
Použitá literatura[upravit | editovat zdroj]
- BURTIS, C.A. a E.R ASHWOOD. Tietz Textbook of Clinical Biochemistry. 2. vydání. Philadelphia : W.B.Saunders Company, 1994. ISBN 0-7216-4472-4.
- ČEŠKA, R., et al. Cholesterol a ateroskleróza, léčba dyslipidémií. 1. vydání. Praha : Triton, 2005. ISBN 80-7254-738-0.
- MASOPUST, J. Klinická biochemie. Požadování a hodnocení biochemických vyšetření I. a II. část. 1. vydání. Praha : Karolinum, 1998. ISBN 80-7184-650-3.
- RACEK, J., et al. Klinická biochemie. První vydání. Praha : Galén – Karolinum, 1999. ISBN 80-7262-023-1.
- SCHNEIDERKA, P., et al. Kapitoly z klinické biochemie. 2. vydání. Praha : Karolinum, 2004. ISBN 80-246-0678-X.
- SOŠKA, V. Poruchy metabolismu lipidů. Diagnostika a léčba. 1. vydání. Praha : Grada Publishing, 2001. ISBN 80-247-0234-7.
- ŠTERN, P., et al. Obecná a klinická biochemie pro bakalářské obory studia.. 1. vydání. Praha : Karolinum, 2005. ISBN 978-80-246-1025-2.
- TÁBORSKÁ, E., et al. Biochemie II – Praktická cvičení. 3. vydání. Brno : Masarykova universita, 1999. ISBN 978-80-210-4516-3.
- ZIMA, T., et al. Laboratorní diagnostika. 1. vydání. Praha : Galén – Karolinum, 2002. ISBN 80-7262-201-3.
Externí odkazy[upravit | editovat zdroj]
- FIALOVÁ, L. a M VEJRAŽKA. Vybraná biochemická vyšetření u pacientů s poruchami metabolismus lipidů [online]. ©2005. Poslední revize 20. 3. 2008, [cit. 7. 9. 2009]. <https://el.lf1.cuni.cz>.
- VEVERKOVÁ, H., et al. Doporučení pro diagnostiku a léčbu dyslipidemií v dospělosti, vypracované výborem České společnosti pro aterosklerózu [online]. ©2005. Poslední revize 9. 3. 2007, [cit. 7. 9. 2009]. <http://www.athero.cz/user_data/zpravodajstvi/obrazky/File/Doporuceni%20CSAT-07.pdf>.