Specifika UPV u pacientů s Astma bronchiale/SŠ (sestra): Porovnání verzí
Z WikiSkript
m (překlepy) |
m (typografie) |
||
| (Není zobrazeno 14 mezilehlých verzí od 5 dalších uživatelů.) | |||
| Řádek 1: | Řádek 1: | ||
{{SŠ|sestra}} | {{SŠ|sestra}} | ||
== Epidemiologie == | |||
* | * 3–6 % populace (1993 – 6,4 %) obecně trvalý nárůst ! | ||
* Astmatický stav – mortalita 12% u intubovaných nemocných a 1–2% u neintubovaných. | |||
* | * 80 % pacientů zemřelých při status astmatikus má astma bronchiale déle než 5 let. | ||
* | * Tzv. refractory astma jen cca 5 % všech nemocných. | ||
== | == Základní charakteristika == | ||
* | * Bronchokonstrikce. | ||
* | * Otok dýchacích cest (Airway edema). | ||
* Hyperreaktivita DC k různým stimulům. | |||
* Remodelace dýchacích cest. | |||
* | * Astmatický záchvat startuje KOUŘENÍ, prach, pyly, roztoči, léky (THP, betablokátory, ANP,…), chlad, fyzická námaha. | ||
* | == Patofyziologie z pohledu UPV == | ||
* Zvýšený odpor v DC. | |||
* Air trapping. | |||
* Hyperinflace. | |||
* Zvýšení negativity pleurálních tlaků. | |||
* Zvýšení funkční reziduální kapacity, reziduálního volumu a celkové kapacity plic. | |||
* Zvýšení nepoměru ventilace a perfuze. | |||
* Zvýšení mrtvého prostoru a alveolární ventilace (do vyčerpání, pak snížení). | |||
== | == Léčba akutní exacerbace == | ||
* | * Kyslík s vyšším FiO<sub>2</sub> a vysokým průtokem. | ||
* | * Inhalačně β-mimetika až do známek předávkování (aerosol, spacer). | ||
* | * Systémové či inhalační steroidy (120–180 mg Metylprednison/24 hod. ve 3–4 dávkách po 48 hod. → 60–80 mg do zlepšení stavu nemocného). | ||
* | * Aminophyliny v '''infuzi'''. | ||
* | * Mukolytika. | ||
* ATB jen při infekci. | |||
=== | === Nestandardní metody bronchodilatace === | ||
* | * Ketamin 10–40 ucg/kg/min ? | ||
* | * Magnesium až do 10 g/24 hodin. | ||
* NO. | |||
* Helium (čím časněji a u těžších nemocných, tím větší benefit). | |||
== | == UPV u Astmatiků == | ||
=== | * UPV komplikovaná a riziková. | ||
* | === Indikace === | ||
* | * Porucha vědomí. | ||
* | * Dechová frekvence nad 40 D/min. | ||
* Stoupající/klesající pulsus paradoxus. | |||
:::= Tep, jehož vlny jsou při nádechu menší než při výdechu systolický tlak v inspiriu klesá. V důsledku zvýšení objemu krve v hrudníku při nádechu je v určitém rozsahu tento rozdíl fyziologický. | |||
* Pokles pO<sub>2</sub> pod 7,5 kPa. | |||
* Vzestup pCO<sub>2</sub> nad 7 kPa → acidóza. | |||
* Trvající laktátová acidóza. | |||
* Barotrauma. | |||
* Tichý hrudník i přes inspirační úsilí pacienta. | |||
* Neschopnost komunikace, svalová únava, vyčerpání. | |||
=== Užití ventilačního režimu === | |||
'''Cílem UPV je''' ventilační a oxygenační podpora a zabránění extrémním změnám pH a vzniku těžké hypoxie. | |||
* Základem je kontrolovaná hypoventilace a permisivní hyperkapnie. | |||
* Vhodnější je objemově řízená ventilace s konstantním inspiračním průtokem. | |||
* Dechová frekvence méně než 10 D/min. s poměrem inspiria a exspiria 1:3 až 1:4. | |||
* Nízký PEEP 2–4 cmH<sub>2</sub>O → distanční terapie (udržení otevřené plíce). | |||
* Pacient je polosedu. | |||
* Nedojde-li ke komplikacím, je doba na UPV u kritického stavu 3–5 dní. | |||
* Extubace při odeznění bronchospasmu, snížení produkce sekretu, dobré svalové síle. | |||
=== Komplikace UPV === | |||
* Hypotenze. | |||
* PNO. | |||
* Arytmie. | |||
* Dislokace ETI. | |||
* Pneumonie. | |||
* Selhání oběhu. | |||
* Krvácení do GITu. | |||
* Plicni embolizace. | |||
* Pneumomediastinum. | |||
* Podkožní emfyzém. | |||
== Astma bronchiale u dětí == | |||
* Heterogennější charakter i časový průběh odlišný od dospělých. | |||
* 10 % dětí. | |||
'''Predisponovaný jedinec'''. | |||
* Opakovaně v kontaktu s nepříznivými vlivy prostředí (znečištěné ovzduší, kouření, nezdravý životní styl a výživa apod.) → kontakt s tzv. spouštěčem (alergen, námaha, kouř, virová infekce apod.) → obstrukce dýchacích cest (stah hladkého svalstva v průduškách, otok sliznice a zvýšená sekrece hlenu) s projevy výdechové dušnosti a kašle. | |||
* Nejčastější příčinou exacerbace v dětském věku jsou virové infekce. | |||
=== Příčiny astmatických obtíží u dětí === | |||
* Etiologie různá v různých obdobích. | |||
* '''Respirační viry''': | |||
:* Kojenci/batolata – často přítomny teploty → velmi dobrá prognóza i při recidivách; většinou vymizí do školního věku. | |||
::* výjimkou jsou zejména lidské rhinoviry, které poškozují sliznici průdušek a tak mohou přispívat k pozdějšímu rozvoji perzistujícího astmatu. | |||
* '''Alergie'''. | |||
:* Atopická predispozice → horší prognóza, často progrese do perzistujícího astmatu. | |||
::* Čím později se obstruktivní zánět průdušek v dětském věku projeví, tím je pravděpodobnější alergická etiologie a progrese do perzistujícího astmatu. | |||
* '''Jiné'''. | |||
:* Fyzická zátěž, stres, cigaretový kouř, atd. → u dětí méně často, školáci/adolescenti. | |||
* Kolem 3. roku se tak symptomaticky prolínají 3 základní skupiny dětí: | |||
:* Tzv. transistent wheezers → děti, které z problému samy „vyrostou“. | |||
:* Non-atopic wheezers → děti s poškozenými dýchacími cestami v důsledku infektu, tento defekt je reversibilní v případě nealergenního terénu. | |||
:* Skuteční astmatici. | |||
=== | === Vyšetření === | ||
* | * Anamnéza – rodinná, zejm. atopie, kouření, domácí zvířata,… | ||
* | * Laboratorní vyš. – zánětlivé markery, … | ||
* Imunologické vyšetření včetně celkového IgE a ECP, event. specifické IgE. | |||
* Spirometrie (cca od 3–4 let). | |||
* Celotělová bodypletysmografie → vzduchotěsně uzavřená komora umožňující měřit tlakové a objemové změny, které probíhají uvnitř (lze i u nespolupracujících dětí). | |||
* | |||
=== | ==== Astma predictive index ==== | ||
* | * '''Velká kritéria''' – astma u rodičů, atopický ekzém dítěte, senzibilita ke vzdušným alergenům. | ||
* | * '''Malá kritéria''' – pískoty mimo období nachlazení, eozinofily v krevním obraze >4%, senzibilita k potravinám | ||
:::→ přítomnost jednoho velkého nebo 2 malých kritérií → pravděpodobnost astmatu. | |||
=== | === Terapie === | ||
* | ==== Akutní bronchiální obstrukce ==== | ||
* 1. volbou jsou krátkodobě působící inhalační bronchodilatancia → β<sub>2</sub>- mimetika (salbutamol), anticholinergika (ipratropiumbromid) nově sporný význam. | |||
* Při nedostatečném efektu či při těžkém průběhu p.os; i.v. kortikosteroidy. | |||
* Hospitalizace tehdy, pokud nedojde ke zlepšení klinického stavu po 3 opakovaných inhalacích bronchodilatancií. | |||
==== Dlouhodobá léčba ==== | |||
* Indikována pokud častost nebo závažnost exacerbací významně narušuje kvalitu života a astma není pod kontrolou (kritéria pro kontrolu stejná jako pro dospělé). | |||
* 1. volba inhalační kortikosteroidy (účinnost léčby se hodnotí minimálně po 3 měsících), | |||
:→ po dosažení kontroly se snižuje dávka až na nejnižší úroveň, | |||
:→ pokud nedojde k dostatečné kontrole, | |||
::→ nutná kontrola správnosti užívání, dodržování opatření → pokud v pořádku, | |||
:::→ navýšit dávku inhalačních kortikosteroidů (IKS) nebo přidat antagonistu leukotrienových receptorů (montelukast= Singulair). | |||
* Dlouhodobě působící β<sub>2</sub>mimetika (=LABA) – v monoterapii se nedoporučují, v kombinaci jen pokud samotné IKS nestačí. | |||
* Opatření k eliminaci vyvolávajících agens. | |||
=== | ==== Inhalační nástavce ==== | ||
* | * Významné zjednodušení inhalace, odpadá koordinace nádechu a zmáčknutí. | ||
* Spacer omýt a nechat uschnout, nevytírat!!!! → vznik statické elektřiny zachytávající částice. | |||
* 1 vstřik z dávkovače = 5–10x klidný nádech a výdech bez odstraňování dávkovače a spaceru. | |||
==== Zjištění plnosti aerosolového dávkovače ==== | |||
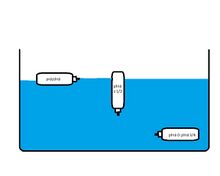
* Dávkovač ponoříme do vody a dle poklesu směrem ke dnu zjistíme plnost dávkovače (viz obrázek). | |||
: | [[Soubor:Bombicky.jpg | thumb | 220px | Dávkovač aerosolu]] | ||
== | ==== Nežádoucí účinky IKS ==== | ||
=== | * LOKÁLNÍ: | ||
* | :* Časté: orofaryngeální kandidóza, dráždění hrdla, jazyka, hltanu, jícnu, kašel. | ||
* | :* Vzácněji: reakce časné i opožděné přecitlivělosti v oblasti obličeje, rtů, oči, hltanu, zarudnutí, vyrážka, kopřivka, ekzém, otoky, angioedém, bronchospazmus. | ||
* | |||
: | |||
* SYSTÉMOVÉ: | |||
:* V různé míře u všech IKS, jsou závislé na dávce, nebylo ale prokázáno dlouhodobé negativní působení na vývoj dětí. | |||
* | :* Ovlivnění nadledvin – syntéza kortizolu. | ||
* | :* Indukce osteoporózy, zpomalení růstové rychlosti. | ||
* | :* Psychické změny. | ||
* | :* U vysokých dávek zhoršení hojení, atrofie kůže. | ||
* | :* Poruchy glukózové tolerance. | ||
* | :* Zvýšený výskyt glaukomu a katarakty. | ||
==Odkazy== | == Odkazy == | ||
*Astma | * [[Astma]] | ||
===Zdroj informací=== | === Zdroj informací === | ||
* | * {{Citace | ||
* | | typ = přednáška | ||
| příjmení = MUDr. Petr Vojtíšek | |||
| téma = Astma bronchiale u dětí a dospělých | |||
| předmět = Modul UPV | |||
| obor = Sestra pro intenzivní péči – postgraduální studium | |||
| fakulta = Vyšší odborná škola zdravotnická škola | |||
| univerzita = Střední a vyšší zdravotnická škola Ústí nad Labem | |||
| místo = Ústí nad Labem | |||
| datum = 18.12. 2011 | |||
}} | |||
* {{Citace | |||
| typ = kniha | |||
| isbn = 80-7345-059-3 | |||
| příjmení1 = Dostál | |||
| jméno1 = Pavel | |||
| kolektiv = ano | |||
| titul = Základy umělé plicní ventilace | |||
| vydání = 2 | |||
| místo = Praha | |||
| vydavatel = Maxdorf | |||
| rok = c2005 | |||
}} | |||
Aktuální verze z 13. 11. 2017, 22:14
 | Tento článek je určen pro studenty středních a vyšších odborných škol oboru všeobecné ošetřovatelství | |||
| Prosíme, neprovádějte věcné editace, nemáte-li potřebnou kvalifikaci. | ||||
| Editujte s rozvahou. Věcné změny nejprve projednejte v diskusi. | ||||
Epidemiologie[upravit | editovat zdroj]
- 3–6 % populace (1993 – 6,4 %) obecně trvalý nárůst !
- Astmatický stav – mortalita 12% u intubovaných nemocných a 1–2% u neintubovaných.
- 80 % pacientů zemřelých při status astmatikus má astma bronchiale déle než 5 let.
- Tzv. refractory astma jen cca 5 % všech nemocných.
Základní charakteristika[upravit | editovat zdroj]
- Bronchokonstrikce.
- Otok dýchacích cest (Airway edema).
- Hyperreaktivita DC k různým stimulům.
- Remodelace dýchacích cest.
- Astmatický záchvat startuje KOUŘENÍ, prach, pyly, roztoči, léky (THP, betablokátory, ANP,…), chlad, fyzická námaha.
Patofyziologie z pohledu UPV[upravit | editovat zdroj]
- Zvýšený odpor v DC.
- Air trapping.
- Hyperinflace.
- Zvýšení negativity pleurálních tlaků.
- Zvýšení funkční reziduální kapacity, reziduálního volumu a celkové kapacity plic.
- Zvýšení nepoměru ventilace a perfuze.
- Zvýšení mrtvého prostoru a alveolární ventilace (do vyčerpání, pak snížení).
Léčba akutní exacerbace[upravit | editovat zdroj]
- Kyslík s vyšším FiO2 a vysokým průtokem.
- Inhalačně β-mimetika až do známek předávkování (aerosol, spacer).
- Systémové či inhalační steroidy (120–180 mg Metylprednison/24 hod. ve 3–4 dávkách po 48 hod. → 60–80 mg do zlepšení stavu nemocného).
- Aminophyliny v infuzi.
- Mukolytika.
- ATB jen při infekci.
Nestandardní metody bronchodilatace[upravit | editovat zdroj]
- Ketamin 10–40 ucg/kg/min ?
- Magnesium až do 10 g/24 hodin.
- NO.
- Helium (čím časněji a u těžších nemocných, tím větší benefit).
UPV u Astmatiků[upravit | editovat zdroj]
- UPV komplikovaná a riziková.
Indikace[upravit | editovat zdroj]
- Porucha vědomí.
- Dechová frekvence nad 40 D/min.
- Stoupající/klesající pulsus paradoxus.
- = Tep, jehož vlny jsou při nádechu menší než při výdechu systolický tlak v inspiriu klesá. V důsledku zvýšení objemu krve v hrudníku při nádechu je v určitém rozsahu tento rozdíl fyziologický.
- Pokles pO2 pod 7,5 kPa.
- Vzestup pCO2 nad 7 kPa → acidóza.
- Trvající laktátová acidóza.
- Barotrauma.
- Tichý hrudník i přes inspirační úsilí pacienta.
- Neschopnost komunikace, svalová únava, vyčerpání.
Užití ventilačního režimu[upravit | editovat zdroj]
Cílem UPV je ventilační a oxygenační podpora a zabránění extrémním změnám pH a vzniku těžké hypoxie.
- Základem je kontrolovaná hypoventilace a permisivní hyperkapnie.
- Vhodnější je objemově řízená ventilace s konstantním inspiračním průtokem.
- Dechová frekvence méně než 10 D/min. s poměrem inspiria a exspiria 1:3 až 1:4.
- Nízký PEEP 2–4 cmH2O → distanční terapie (udržení otevřené plíce).
- Pacient je polosedu.
- Nedojde-li ke komplikacím, je doba na UPV u kritického stavu 3–5 dní.
- Extubace při odeznění bronchospasmu, snížení produkce sekretu, dobré svalové síle.
Komplikace UPV[upravit | editovat zdroj]
- Hypotenze.
- PNO.
- Arytmie.
- Dislokace ETI.
- Pneumonie.
- Selhání oběhu.
- Krvácení do GITu.
- Plicni embolizace.
- Pneumomediastinum.
- Podkožní emfyzém.
Astma bronchiale u dětí[upravit | editovat zdroj]
- Heterogennější charakter i časový průběh odlišný od dospělých.
- 10 % dětí.
Predisponovaný jedinec.
- Opakovaně v kontaktu s nepříznivými vlivy prostředí (znečištěné ovzduší, kouření, nezdravý životní styl a výživa apod.) → kontakt s tzv. spouštěčem (alergen, námaha, kouř, virová infekce apod.) → obstrukce dýchacích cest (stah hladkého svalstva v průduškách, otok sliznice a zvýšená sekrece hlenu) s projevy výdechové dušnosti a kašle.
- Nejčastější příčinou exacerbace v dětském věku jsou virové infekce.
Příčiny astmatických obtíží u dětí[upravit | editovat zdroj]
- Etiologie různá v různých obdobích.
- Respirační viry:
- Kojenci/batolata – často přítomny teploty → velmi dobrá prognóza i při recidivách; většinou vymizí do školního věku.
- výjimkou jsou zejména lidské rhinoviry, které poškozují sliznici průdušek a tak mohou přispívat k pozdějšímu rozvoji perzistujícího astmatu.
- Alergie.
- Atopická predispozice → horší prognóza, často progrese do perzistujícího astmatu.
- Čím později se obstruktivní zánět průdušek v dětském věku projeví, tím je pravděpodobnější alergická etiologie a progrese do perzistujícího astmatu.
- Jiné.
- Fyzická zátěž, stres, cigaretový kouř, atd. → u dětí méně často, školáci/adolescenti.
- Kolem 3. roku se tak symptomaticky prolínají 3 základní skupiny dětí:
- Tzv. transistent wheezers → děti, které z problému samy „vyrostou“.
- Non-atopic wheezers → děti s poškozenými dýchacími cestami v důsledku infektu, tento defekt je reversibilní v případě nealergenního terénu.
- Skuteční astmatici.
Vyšetření[upravit | editovat zdroj]
- Anamnéza – rodinná, zejm. atopie, kouření, domácí zvířata,…
- Laboratorní vyš. – zánětlivé markery, …
- Imunologické vyšetření včetně celkového IgE a ECP, event. specifické IgE.
- Spirometrie (cca od 3–4 let).
- Celotělová bodypletysmografie → vzduchotěsně uzavřená komora umožňující měřit tlakové a objemové změny, které probíhají uvnitř (lze i u nespolupracujících dětí).
Astma predictive index[upravit | editovat zdroj]
- Velká kritéria – astma u rodičů, atopický ekzém dítěte, senzibilita ke vzdušným alergenům.
- Malá kritéria – pískoty mimo období nachlazení, eozinofily v krevním obraze >4%, senzibilita k potravinám
- → přítomnost jednoho velkého nebo 2 malých kritérií → pravděpodobnost astmatu.
Terapie[upravit | editovat zdroj]
Akutní bronchiální obstrukce[upravit | editovat zdroj]
- 1. volbou jsou krátkodobě působící inhalační bronchodilatancia → β2- mimetika (salbutamol), anticholinergika (ipratropiumbromid) nově sporný význam.
- Při nedostatečném efektu či při těžkém průběhu p.os; i.v. kortikosteroidy.
- Hospitalizace tehdy, pokud nedojde ke zlepšení klinického stavu po 3 opakovaných inhalacích bronchodilatancií.
Dlouhodobá léčba[upravit | editovat zdroj]
- Indikována pokud častost nebo závažnost exacerbací významně narušuje kvalitu života a astma není pod kontrolou (kritéria pro kontrolu stejná jako pro dospělé).
- 1. volba inhalační kortikosteroidy (účinnost léčby se hodnotí minimálně po 3 měsících),
- → po dosažení kontroly se snižuje dávka až na nejnižší úroveň,
- → pokud nedojde k dostatečné kontrole,
- → nutná kontrola správnosti užívání, dodržování opatření → pokud v pořádku,
- → navýšit dávku inhalačních kortikosteroidů (IKS) nebo přidat antagonistu leukotrienových receptorů (montelukast= Singulair).
- → nutná kontrola správnosti užívání, dodržování opatření → pokud v pořádku,
- Dlouhodobě působící β2mimetika (=LABA) – v monoterapii se nedoporučují, v kombinaci jen pokud samotné IKS nestačí.
- Opatření k eliminaci vyvolávajících agens.
Inhalační nástavce[upravit | editovat zdroj]
- Významné zjednodušení inhalace, odpadá koordinace nádechu a zmáčknutí.
- Spacer omýt a nechat uschnout, nevytírat!!!! → vznik statické elektřiny zachytávající částice.
- 1 vstřik z dávkovače = 5–10x klidný nádech a výdech bez odstraňování dávkovače a spaceru.
Zjištění plnosti aerosolového dávkovače[upravit | editovat zdroj]
- Dávkovač ponoříme do vody a dle poklesu směrem ke dnu zjistíme plnost dávkovače (viz obrázek).
Nežádoucí účinky IKS[upravit | editovat zdroj]
- LOKÁLNÍ:
- Časté: orofaryngeální kandidóza, dráždění hrdla, jazyka, hltanu, jícnu, kašel.
- Vzácněji: reakce časné i opožděné přecitlivělosti v oblasti obličeje, rtů, oči, hltanu, zarudnutí, vyrážka, kopřivka, ekzém, otoky, angioedém, bronchospazmus.
- SYSTÉMOVÉ:
- V různé míře u všech IKS, jsou závislé na dávce, nebylo ale prokázáno dlouhodobé negativní působení na vývoj dětí.
- Ovlivnění nadledvin – syntéza kortizolu.
- Indukce osteoporózy, zpomalení růstové rychlosti.
- Psychické změny.
- U vysokých dávek zhoršení hojení, atrofie kůže.
- Poruchy glukózové tolerance.
- Zvýšený výskyt glaukomu a katarakty.
Odkazy[upravit | editovat zdroj]
Zdroj informací[upravit | editovat zdroj]
- MUDR. PETR VOJTÍŠEK, . Astma bronchiale u dětí a dospělých [přednáška k předmětu Modul UPV, obor Sestra pro intenzivní péči – postgraduální studium, Vyšší odborná škola zdravotnická škola Střední a vyšší zdravotnická škola Ústí nad Labem]. Ústí nad Labem. 18.12. 2011.
- DOSTÁL, Pavel, et al. Základy umělé plicní ventilace. 2. vydání. Praha : Maxdorf, c2005. ISBN 80-7345-059-3.